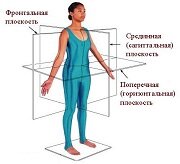
ПОЗНАВАТЕЛЬНОЕ Сила воли ведет к действию, а позитивные действия формируют позитивное отношение Как определить диапазон голоса - ваш вокал Игровые автоматы с быстрым выводом Как самому избавиться от обидчивости Противоречивые взгляды на качества, присущие мужчинам Вкуснейший "Салат из свеклы с чесноком" Натюрморт и его изобразительные возможности Применение, как принимать мумие? Мумие для волос, лица, при переломах, при кровотечении и т.д. Как научиться брать на себя ответственность Зачем нужны границы в отношениях с детьми? Световозвращающие элементы на детской одежде Как победить свой возраст? Восемь уникальных способов, которые помогут достичь долголетия Классификация ожирения по ИМТ (ВОЗ) Глава 3. Завет мужчины с женщиной Оси и плоскости тела человека - Тело человека состоит из определенных топографических частей и участков, в которых расположены органы, мышцы, сосуды, нервы и т.д.
| Местное увеличение лимфатических желез, встречающееся реже.
Затылочная область: - воспалительный процесс волосистой части головы; - увеличение лимфатических желез при сифилисе или краснухе. Локтевые л/у: - воспалительные процессы в руке или предплечье; - у лиц, злоупотребляющих наркотиками в/в; - саркоидоз. Дельфийские л/у (группа мелких срединно расположенных предгортанных л/у, лежащих на перстнещитовидной мембране): - болезни щитовидной железы (подострый тиреоидит, болезнь Хашимото, рак щитовидной железы); - рак трахеи. Обладают высокой прогностической ценностью (отсюда название). Следует отличать дельфийские узлы от пирамидальной доли щитовидной железы.
ГЕНЕРАЛИЗОВАННОЕ УВЕЛИЧЕНИЕ Л/У чаще всего сочетается с соответствующими изменениями картины крови, сопутствует инфекционному заболеванию или является симптомом системных заболеваний, захватывающих лимфатические узлы. Обязательные параклинические исследования у больного с лимфаденопатией: 1. Общий анализ крови с подсчетом числа тромбоцитов и, желательно, ретикулоцитов. 2. Рентгенография грудной клетки в 2-х проекциях для выявления возможного увеличения медиастинальных лимфоузлов, при необходимости – томография средостения. 3. Биохимический анализ крови: общий белок, АЛТ, АСТ, ЛДГ, общий билирубин + фракции, тимоловая проба, креатинин. 4. Маркеры вирусных гепатитов А, В, С, D. 5. Антитела к ВИЧ, реакция Вассермана, LE-клетки. 6. Проба Манту. 7. Общий анализ мочи. 8. Ультразвуковое исследование органов и лимфоузлов брюшной полости, а также забрюшинных лимфоузлов. 9. Цитологический метод – морфологический анализ л/у (по исследуемому пунктату л/у возможно охарактеризовать клеточный состав л/у). Уступает гистологическому методу по первичной диагностике процесса. Достоинство метода заключается в возможности повторного взятия пунктата в разные периоды болезни (динамическое наблюдение для выявления рецидива или метастаза). 10.Биопсия л/у – гистологический метод (завершает диагностический процесс)– позволяет судить о степени сохранности структуры, соотношении коркового и мозгового вещества л/у и их клеточного состава. При выявлении лимфомы, проводится иммунофенотипирование опухоли. Дополнительные исследования (лимфография, сцинтиграфия л/у) определяются конкретной клинической ситуацией. При наличии регионарного лимфаденита вначале проводится антибиотикотерапия в течение 2-3 недель, а при её неэффективности проводится вышеперечисленный диагностический комплекс. Картина крови при лимфаденопатии может быть разнообразной, но имеется несколько правил: 1. Лейкоцитоз и абсолютный лимфоцитоз, независимо от других показателей, указывает на заболевание крови – хронический лимфолейкоз или лимфому. 2. Наличие бластных клеток свидетельствует об остром лейкозе или лимфобластной лимфоме. 3. Атипичные мононуклеары и абсолютный или относительный лимфоцитоз – признаки инфекционного мононуклеоза, но они могут встречаться и при других вирусных инфекциях (цитомегаловирус, вирус простого герпеса и др.), здесь нужна консультация инфекциониста, который уточнит диагноз. 4. Небольшая лейкопения, относительный лимфоцитоз, несколько ускоренная СОЭ говорят скорее в пользу вирусной инфекции. При подозрении на онкогематологическую патологию, больной должен быть немедленно направлен на консультацию к гематологу, который уточнит диагноз с помощью миелограммы (по результатам стернальной пункции) и гистологического исследования костного мозга (по результатам трепанобиопсии). Показания для гистологического исследования (биопсии) лимфоузла при лимфаденопатии: 1. Невозможность установления причины лимфаденопатии (чаще в случае ревматологических заболеваний и инфекций) на основании анамнеза, данных серологических или культуральных исследований. 2. Неэффективность пробной антибиотикотерапии (отсутствие положительной динамики через 2-3 недели) при подозрении на инфекцию. 3. Подозрение на опухоль при первом обращении больного. Наилучшим материалом для гистологического исследования является лимфоузел, удаленный целиком. Приготовление гистологических препаратов для оценки структуры лимфоузла является фундаментальной частью диагностики любого вида лимфомы.
ИНФЕКЦИОННЫЙ МОНОНУКЛЕОЗ Среди инфекционных заболеваний, сопровождающихся генерализованной лимфаденопатией, наиболее часто встречается инфекционный мононуклеоз. Определение. Вирус Эпштейна-Барра представляет собой В-лимфотропный вирус человека, относящийся к группе вирусов герпеса. Распространен повсеместно. При первичном заражении у детей болезнь протекает субклинически. У 25-70% подростков и взрослых, первично инфицированных вирусом, развивается клинический синдром инфекционного мононуклеоза, характеризующийся лихорадкой, лимфаденопатией и фарингитом, транзиторным появлением гетерофильных антител и атипических лимфоцитов. Вирус также может служить причиной развития карциномы носоглотки и некоторых В-клеточных лимфом. Эпидемиология. Вирус распространен повсеместно и выявлен по всех популяционных группах, обследованных к настоящему времени. Первоначально вирус был описан Эпштейном, Ахонгом и Барром, которые, проводя электронно-микроскопические исследования клеток, полученных из опухолевой ткани больного с лимфомой Беркитта, обнаружили частицы, сходные по морфологии с вирусом простого герпеса. Сделанное Генле наблюдение о том, что антитела к этому агенту у одного из сотрудников его лаборатории появились одновременно с клинической картиной инфекционного мононуклеоза, послужило началом широкомасштабных серологических исследований. Результаты подтвердили, что ВЭБ является этиологическим агентом инфекционного мононуклеоза. Передается вирус главным образом со слюной, хотя инфицирование может произойти и при переливании крови. Первичной инфекции подвержены и преимущественно дети раннего возраста, представители малообеспеченных слоев общества, население развивающихся стран. В индустриально развитых странах приблизительно 50% взрослого населения перенесли первичную инфекцию уже в подростковом периоде. В раннем возрасте инфекция обычно протекает в легкой форме, не имеет специфических проявлений и клинически незаметна. Вторая волна сероконверсии к вирусу начинается с подъемом социальной активности в подростковом периоде и в молодом возрасте. Первичная инфекция, вызванная вирусом Эпштейна-Барра, в этой возрастной группе составляет основную часть случаев инфекционного мононуклеоза. Максимальная частота инфекционного мононуклеоза у девочек отмечается в возрасте 14-16 лет, у мальчиков – в 16-18 лет. К окончанию подросткового периода большинство лиц являются уже сероположительными. Вирус выделяется во внешнюю среду из ротоглотки в течение 18 месяцев после первичной инфекции. Затем выделение вируса периодически наблюдается у всех серопозитивных лиц при отсутствии клинических симптомов заболевания. Если у здоровых сероположительных лиц взять смывы из ротоглотки, то в 15-25% случаев в них можно будет обнаружить вирус. Частота выделения вируса во внешнюю среду у лиц с ослабленным иммунитетом еще выше; он может быть изолирован из смывов ротоглотки у 25-50% пациентов, перенесших аллотрансплантацию почки, и практически у всех больных СПИДом. Несмотря на то, что здоровые вирусоносители, у которых инфекция не проявляется клинически, не представляют собой высококонтагиозную группу, выделение ими вируса во внешнюю среду является основным путем передачи его незараженным членам популяции. Как уже упоминалось, передача вируса в основном происходит со слюной (например, при поцелуях), распространение его в аэрозоле или через предметы обихода маловероятно. Таким образом, ограничивать круг возможных выделителей вируса только больными мононуклеозом или лицами, которые, очевидно, выделяют вирус, неправильно. Вирус может также передаваться при переливании крови. Этиология и патогенез инфекционного мононуклеоза. При электронной микроскопии установлено, что капсид вириона имеет форму икосаэдра (правильного 20-тигранника), заключен в липидосодержащую оболочку. ДНК имеет форму двойной спирали и молекулярную массу около 101•106, в ней закодировано по меньшей мере 30 полипептидов. В настоящее время нет убедительных данных о том, что существуют различия между штаммами вируса, выделенными от больных, страдающих различными заболеваниями, ассоциируемыми с ВЭБ. Если ВЭБ попадает в организм со слюной, то первичным местом его репликации служит ротоглотка. В-лимфоциты поддерживают продуктивную инфекцию, вызванную ВЭБ, и являются единственными известными в настоящее время клетками, имеющими поверхностные рецепторы для вируса. Тем не менее, последние работы свидетельствуют о наличии вируса и в эпителиальных клетках ротоглотки у больных с инфекционным мононуклеозом. Во время острой фазы заболевания специфические вирусные антигены обнаруживают в ядрах более 20% циркулирующих В-лимфоцитов. После затухания инфекционного процесса вирус может быть выделен из небольшого числа В-лимфоцитов серопозитивных лиц; его также обнаруживают в эпителиальных клетках носоглотки. Взаимодействия между вирусом и макроорганизмом. Инфекция, вызванная ВЭБ, оказывает как прямое, так и непрямое влияние на клеточные и гуморальные иммунные реакции. Понимание взаимодействий между вирусом и макроорганизмом позволяет заглянуть в глубь клинических проявлений и постинфекционных осложнений. Через 18-24 ч после внедрения вируса в В-лимфоциты посредством рецепторов C3d ядерные антигены вируса Эпштейна-Барра (ЯАЭБ) можно обнаружить в ядре инфицированной клетки. Экспрессия ЯАЭБ представляет собой приобретение трансформированного или иммортализованного фенотипа. На мембране В-лимфоцитов, инфицированных ВЭБ, появляются лимфоцит-детерминированные мембранные антигены (ЛДМА), которые выступают в качестве предполагаемых мишеней при формировании реакции клеточного иммунитета по отношению к вирусинфицированным В-лимфоцитам. Иммортализованные В-лимфоциты способны передавать свои свойства при культивировании in vitro, продуцируя иммуноглобулины под воздействием поликлональной стимуляции ВЭБ. Антитела, реагирующие с эритроцитами барана (гетерофильные), и антитела, обладающие некоторыми другими свойствами, in vivo представляют собой корреляты поликлональных иммуноглобулинов, продукция которых обнаружена in vitro. Эти антитела могут являться медиаторами различных осложнений инфекционного мононуклеоза. Меньшая часть В-лимфоцитов, инфицированных ВЭБ, вступает в литический цикл: созревание вируса, создание новых поколений вируса и гибель клетки-хозяина, в результате чего образуются антигены, которые можно обнаружить во время репликации вируса. Их можно разделить на ранний антигенный комплекс (РАК) и антигены вирусного капсида (АВК). РАК включает антигены двух групп: 1) диффузные (РАК-Д), которые можно обнаружить как в цитоплазме, так и в ядре клетки во время литического цикла, и 2) ограниченные (РАК-0), находящиеся только в цитоплазме. При продуктивной инфекции образуются также индуцированные вирусом мембранные антигены, выступающие в качестве маркеров инфекции на клеточном уровне. Характер взаимодействия антител с этими антигенами обладает диагностической ценностью, так как позволяет идентифицировать патологические состояния, связанные с вирусом Эпштейна-Барра (табл. 1). После появления АВК клетка-хозяин погибает, высвобождая одновременно цельные вирионы, способные инфицировать и трансформировать следующие В-лимфоциты. Эффективная иммунная реакция на внедрение ВЭБ включает гуморальный и клеточный компоненты. У большинства пациентов во время первичной инфекции образуются нейтрализующие антитела, инактивирующие вирус, находящийся вне клетки, а также антитела к АВК и ЯАЭБ. Клеточный иммунный ответ контролирует главным образом пролиферацию В-клеток и продукцию поликлональных иммуноглобулинов, запускаемых вирусом. Он создается прежде всего Т-лимфоцитами, функциональные и поверхностные фенотипические характеристики которых соответствуют активированным супрессорным цитотоксическим Т-лимфоцитам (Т8+, Iа+). По мере прогрессирования заболевания проявляется память Т-лимфоцитов, способная ограничить пролиферацию аутологичных инфицированных В-лимфоцитов. Таблица 1. ВЭБ-специфические антитела
Обозначения: АВК – антиген вирусного капсида; РАК – ранний антигенный комплекс; РАК-Д – диффузные ранние антигены; РАК-0 – ограниченные ранние антигены; ЯАЭБ – ядерные антигены вируса Эпштейна-Барра. Эта память Т-лимфоцитов сохраняется пожизненно. Однако в небольшой части В-лимфоцитов остается латентно существующий вирус. Возможно, что вирус может также латентно существовать в эпителиальных клетках ротоглотки. Во время первичной иммунной реакции на внедрение вируса быстро проявляется глобальное снижение клеточной иммунной реактивности. Она восстанавливается после выздоровления, однако факторы, нарушающие иммунный ответ клеток, облегчают реактивацию вируса (иммуносупрессивные препараты, в особенности циклоспорин А, и состояния, вызывающие клеточный иммунодефицит, например, СПИД). Реактивация вируса Эпштейна-Барра и вируса цитомегалии у пациентов с нарушениями иммунитета часто сопровождается восстановлением иммунорегуляторных аномалий, характерных для первичного иммунного ответа при внедрении этих вирусов. В частности, в случае инфицирования вирусом цитомегалии снижение реактивности может стать причиной многих суперинфекций, вызванных этим вирусом, у пациентов с ослабленным иммунитетом. Снижение клеточной реактивности при реактивации вируса Эпштейна-Барра обычно менее выражено и менее продолжительно, чем при реактивации вируса цитомегалии. Однако и в этом случае у лиц с ослабленным иммунитетом могут развиться тяжелые заболевания. Клинические проявления. Симптомы и признаки. После инкубационного периода длительностью 4-8 недель, появляются продромальные симптомы недомогания, отсутствие аппетита, познабливание. Часто они на несколько дней опережают развитие фарингита, лихорадки и лимфаденопатии. Как правило, пациенты обращаются к врачу по поводу тяжелого фарингита, предъявляя жалобы на повышение температуры тела или увеличение лимфатических узлов. В ряде случаев первыми признаками инфекционного мононуклеоза служат его осложнения. Пациенты жалуются на головные боли и недомогание. Боли в области живота возникают редко, если не произошло разрыва селезенки. Физикальное обследование. Лихорадка наблюдается у 90% больных инфекционным мононуклеозом. Температура тела повышается в конце дня и может достигать 39-40°С. В ранних работах, посвященных изучению мононуклеоза, отмечали частые периорбитальные отеки, однако в последнее время о них сообщают реже. Фарингит носит диффузный характер. В 30% случаев наблюдают наличие экссудата. Также можно отметить появление пе-техий на мягком небе. У 90% больных инфекционным мононуклеозом можно обнаружить увеличение задних и/или передних шейных лимфатических узлов, которые редко бывают болезненными, но могут быть напряженными при пальпации. Гепатомегалия встречается редко, хотя небольшое напряжение печени имеется практически у 50% больных. Приблизительно у 50% больных выявляют спленомегалию, максимальное проявление которой наблюдают на 2-й или 3-й неделе заболевания. У 5% пациентов может появиться макулярная, петехиальная, скарлатиноподобная, уртикарная или эритематозная полиморфная сыпь. Введение пенициллина у 90-100% больных сопровождается появлением зудящей макулопапулезной сыпи. Клиническое течение. Инфекционный мононуклеоз в подавляющем большинстве случаев представляет собой самоогранивающееся заболевание. Продолжительность фарингита составляет 5-7 дней, разрешающегося на протяжении последующих 7-10 дней. Лихорадка сохраняется в течение 7-14 дней, но в ряде случаев может поддерживаться и дольше. Длительность лимфаденопатии различна, но редко превышает 3 недели. Наиболее стойким симптомом является недомогание. Через 3-4 недели большинство пациентов чувствуют себя достаточно хорошо для того, чтобы вернуться к работе или учебе, но иногда слабость, невозможность концентрировать внимание, затрудняют возвращение больного к полной активности в течение месяцев. У подобных больных течение заболевания было, как правило, подострым, отсутствовали тяжелый фарингит и высокая лихорадка. Имеются отдельные сообщения о пациентах, у которых рецидивы фарингита и лихорадки протекали на фоне сохранения или очередного появления гетерофильных антител. Недавно появилось сообщение о группе больных с неспецифическими симптомами – недомоганием, утомляемостью, фарингитом, лихорадкой, лимфаденопатией и затруднениями в осуществлении высших интеллектуальных функций. Гетерофильные антитела у этих больных отсутствовали. Тот факт, что у некоторых из этих пациентов титры анти-АВК и анти-РАК-Д антител выше, а анти-ЯАЭБ антител ниже, чем средние титры в общей популяции, позволил предположить, что данный симптомокомплекс может быть проявлением репликации вируса. Тем не менее, у здоровых представителей общей популяции нередко можно обнаружить антитела к антигенам РАК-0. Поэтому диагностику хронической активной инфекции, вызванной ВЭБ, у пациентов с неспецифическими симптомами только лишь на основании наличия анти-РАК-0 антител следует осуществлять с осторожностью. В настоящее время специфического лечения подобных больных не разработано. Классификация осложнений инфекционного мононуклеоза. Гематологические осложнения: аутоиммунная гемолитическая анемия, тромбоцитопения, гранулоцитопения, разрыв селезенки. Неврологические осложнения: энцефалит; паралич черепных нервов, в частности паралич Белла (прозопоплегия); менингоэнцефалит; Синдром Гийена—Баре; судороги; множественный мононеврит; поперечный миелит; психоз. Осложнения со стороны печени: гепатит. Кардиологические осложнения: перикардит, миокардит. Осложнения со стороны легких: обструкция дыхательных путей, пневмония. Осложнения инфекционного мононуклеоза возникают нечасто, но по своей тяжести они могут быть сравнимы с доминирующими проявлениями заболевания. Гематологические осложнения включают аутоиммунную гемолитическую анемию, опосредуемую через обладающие анти-i специфичностью IgM. Гемолитическая анемия длится около 1-2 месяцев. Приблизительно в 50% случаев развивается умеренная тромбоцитопения. Тяжелая тромбоцитопения представляет собой редкое, но хорошо известное осложнение, в механизме развития которого принимают участие антитела. Для неосложненного течения инфекционного мононуклеоза характерна легкая гранулоцитопения. Имеются сообщения о тяжелой гранулоцитопении, приводящей к смерти больного. У 80% больных обнаружены антитела, взаимодействующие с гранулоцитами. Возможно, что именно эти взаимодействия и лежат в основе развивающейся иногда глубокой гранулоцитопении. Как тромбоцитопения, так и гранулоцитопения обычно носят самоограничивающийся характер и разрешаются в течение 3-6 недель. Высказывались мнения в пользу применения кортикостероидов для лечения как гемолитической анемии, так и тромбоцитопении, сопутствующих инфекционному мононуклеозу, однако контролируемые исследования не подтвердили эффективности этих препаратов. В редких случаях на 2-й или 3-й неделе заболевания может произойти разрыв селезенки, сопровождающийся внезапными болями в области живота. Единственным эффективным методом лечения при этом является спленэктомия. Неврологические осложнения инфекционного мононуклеоза могут быть ведущим или единственным проявлением заболевания. В момент развития неврологических признаков гетерофильные антитела и атипические лимфоциты могут отсутствовать. Наиболее частыми неврологическими осложнениями являются параличи черепных нервов и энцефалит, первоначально при этом доминируют изменения со стороны мозжечка. Начало энцефалита обычно внезапное. Изменения спинномозговой жидкости не имеют диагностической ценности. Определение локализации поражения с помощью неинвазивных нейродиагностических исследований может навести на мысль о простом герпетическом энцефалите. В 85% случаев неврологические изменения, сопровождающие инфекции, вызванные ВЭБ, исчезают самостоятельно. Обычным компонентом инфекционного мононуклеоза является гепатит. Почти у 90% пациентов отмечают умеренное повышение уровня трансаминаз печени. Несмотря на то, что имеются сообщения о более тяжелых изменениях со стороны печени, тяжелая или стойкая дисфункция органа встречается чрезвычайно редко. Кардиологические нарушения нехарактерны, но могут включать перикардит, миокардит, коронарный артериоспазм или электрокардиографические изменения. Увеличение лимфатических узлов, расположенных в области глотки или околотрахейных лимфатических узлов, может вызывать обструкцию дыхательных путей, требующую в ряде случаев хирургического вмешательства, но хорошо поддающуюся воздействию кортикостероидных препаратов. Редко, чаще у детей, наблюдают поражение паренхимы легких в виде легочных инфильтратов (пневмония). Инфекционный мононуклеоз редко оканчивается летально. Наиболее частыми причинами смерти у ранее здоровых лиц с первичной инфекцией служат неврологические осложнения, обструкция дыхательных путей и разрыв селезенки. Имеются сообщения о спорадическом или связанном с хромосомой Х бурном течении инфекционного процесса, сопровождающемся пролиферацией лимфатической ткани и дисфункцией печени. Х-связанное состояние, известное как X-связанный лимфопролиферативный (Х-ЛП) синдром, или синдром Дункана, оканчивается смертью 40% больных (мужчин) в случае первичной инфекции. Помимо распространенной лимфопролиферации, у больных с Х-ЛП развиваются тяжелые иммунологические или гематологические осложнения – агаммаглобулинемия, апластическая анемия или лимфоцитарная лимфома. Патофизиология Х-ЛП синдрома полностью не изучена, однако известно, что дефект иммунного ответа на внедрение вируса, связанный с хромосомой X, может привести к невозможности контроля репликации вируса или к дезорганизации иммунорегуляции, приводящей к другим иммунологическим последствиям, наблюдаемым при данном синдроме. Лабораторные исследования. Гетерофильные антитела. Антитела к эритроцитам барана, которые могут быть удалены при абсорбции с эритроцитами быка, но не с клетками почки морской свинки, называются гетерофильными антителами. Гетерофильные антитела можно обнаружить у 50% детей и 90-95% подростков и взрослых с мононуклеозом. Несмотря на то, что во многих лабораториях продолжают применять классическое титрование в пробирке, тест «одного пятна» с использованием коммерческого, набора является чувствительным, специфичным и доступным методом, пришедшим ему на смену. Частота обнаружения гетерофильных антител при инфекционном мононуклеозе зависит от используемого лабораторного теста, среднего возраста популяции пациентов, периода заболевания, когда производили исследование. Тесты «одного пятна» могут быть немного более чувствительными, чем титрование гетерофильных антител. Если исследование выполняется в 1-ю неделю заболевания, то у 10-15% пациентов с мононуклеозом результаты тестов отрицательные. Если же клиническая картина заболевания сходна с таковой при инфекционном мононуклеозе, то исследование на наличие гетерофильных антител следует повторить на 2-й или 3-й неделе заболевания. Уровень гетерофильных антител снижается по окончании острого периода инфекционного процесса, однако их титр можно определить в течение 9 месяцев после появления клинических симптомов. Атипичный лимфоцитоз. Приблизительно у 75% больных выявляют относительный и абсолютный лимфоцитоз, пик которого обычно наблюдают на 2-й или 3-й неделе заболевания. При этом характерно появление клеток атипичной морфологии, представляющих собой первичноактивированные Т-лимфоциты. Атипичные клетки крупнее зрелых лимфоцитов и часто содержат эксцентрически расположенное ядро с ядрышком и вакуолизированную цитоплазму с закрученными краями. Как указывалось выше, часто можно наблюдать умеренную нейтропению и тромбоцитопению, незначительное поликлональное повышение уровней антител классов IgM, IgG, IgA, а также гепатоцеллюлярных ферментов. Реакция специфических антител. Антитела к некоторым специфическим антигенам ВЭБ образуются при первичной инфекции (табл. 1). Своевременное выявление специфических антител может облегчить диагностику первичной инфекции при нетипичной клинической картине или при отсутствии гетерофильных антител. Диагностическим критерием первичной инфекции является обнаружение IgM, представляющих собой антитела к АВК. К сожалению, выполнение этого исследования технически затруднено и может быть проведено лишь в некоторых специализированных (эталонных) лабораториях. Практически у всех пациентов с клиническими проявлениями заболевания имеются анти-АВК антитела, относящиеся к классу IgG и сохраняющиеся пожизненно. Вследствие этого анти-АВК антитела из класса IgG целесообразно использовать главным образом в качестве критерия подверженности инфицированию вирусом Эпштейна-Барра, но нельзя применять для диагностики первичной инфекции. Приблизительно у 70% больных с инфекционным мононуклеозом образуются антитела к РАК-Д. Максимальные уровни анти-РАК-Д антител достигаются через 3-4 недели после начала заболевания. После выздоровления эти антитела исчезают. Антитела к ЯАЭБ появляются через 6-8 недель после начала заболевания и сохраняются пожизненно. Диагностическим критерием первичной инфекции является наличие анти-АВК антител класса IgM и сероконверсия в ЯАЭБ. У пациентов с нарушениями клеточного иммунитета антитела к ЯАЭБ могут не образовываться. Диагностика. В подавляющем большинстве случаев диагностика инфекционного мононуклеоза не вызывает затруднений. Такие признаки, как лихорадка, фарингит и лимфаденопатия, а также наличие атипичного лимфоцитоза и гетерофильных антител, практически всегда являются следствием первичной инфекции. При этом дальнейших лабораторных исследований не требуется. У некоторых пациентов, в частности в препубертатном возрасте или с неврологическими нарушениями, гетерофильные антитела или атипичный лимфоцитоз могут отсутствовать. При правильном использовании специфических серологических тестов (см. выше) первичная инфекция может быть диагностирована с большой долей убедительности. Культивирование вируса из смывов ротоглотки или из мононуклеаров периферической крови довольно трудоемко, а поскольку вирус у серопозитивных пациентов присутствует повсеместно, этот метод не является диагностическим при выявлении первичной инфекции, вызванной вирусом Эпштейна-Барра. Наиболее часто инфекционный мононуклеоз, вызванный вирусом Эпштейна-Барра, путают с первичной инфекцией, вызванной вирусом цитомегалии. Приблизительно у 60% взрослых, у которых мононуклеоз не сопровождается образованием гетерофильных антител, имеет место мононуклеоз, индуцированный вирусом цитомегалии. Возраст больных, страдающих заболеваниями обоих видов, примерно одинаковый. Мононуклеоз, вызванный вирусом цитомегалии, характеризуется преимущественно лихорадкой и недомоганием. Фарингит и лимфаденопатия встречаются реже, чем при инфекционном мононуклеозе. Цитомегаловирусный мононуклеоз обычно начинается более неожиданно, чем мононуклеоз, вызванный вирусом Эпштейна-Барра, а разрешается медленнее. Диагностика основана на обнаружении вируса цитомегалии в периферической крови и обнаружении сероконверсии или четырехкратного или более повышения титра антител к данному вирусу. Несмотря на то, что больные с цитомегаловирусным мононуклеозом также выделяют вирус во внешнюю среду со слюной и мочой, обнаружение его в крови является более специфическим, хотя и менее чувствительным индикатором наличия заболевания. Тяжелый фарингит также может быть вызван другим вирусом (например, вирус простого герпеса) или бета-гемолитическим стрептококком группы А. Поскольку бета-гемолитический стрептококк группы А может быть изолирован из ротовой полости у более чем 30% больных с инфекционным мононуклеозом, сам по себе этот факт еще не исключает диагноза инфекционного мононуклеоза. Атипические лимфоциты также можно наблюдать при целом ряде состояний, включая краснуху, гепатит, токсоплазмоз, эпидемический паротит и реакции на лекарственные препараты. При внимательном изучении клинических и лабораторных данных эти состояния редко представляют собой большие проблемы для дифференциальной диагностики. Лечение. Больные с инфекционным мононуклеозом требуют обычно лишь поддерживающего лечения. Несмотря на то, что пациентам часто рекомендуют соблюдать постельный режим, нет убедительных доказательств в пользу того, что насильственное удержание больного в кровати ускоряет выздоровление. Выраженность лихорадки и фарингита обычно уменьшается при приеме парацетамола. Несмотря на то, что разрыв селезенки является опасным, но редким осложнением, пациентам следует избегать занятий спортом в течение 6-8 недель после начала заболевания. Время возвращения к учебным занятиям или работе определяется исключительно клиническим состоянием больного. При легком течении заболевания серьезных изменений режима повседневной активности не требуется. В отдельных случаях при затяжных формах заболевания больные могут не возвращаться к занятиям в школе и работе в течение нескольких месяцев. Очень важно обратить внимание пациентов на то, что выздоровление после мононуклеоза бывает длительным и происходит постепенно. В течение некоторого времени могут сохраняться недомогание и вялость. Несмотря на то, что применение кортикостероидных препаратов ускоряет процесс нормализации температуры тела и разрешение симптомов фарингита, назначение их показано только при некоторых специфических осложнениях мононуклеоза: чрезвычайно быстрый эффект от парентерального введения кортикостероидов можно получить при обструкции дыхательных путей. Кортикостероиды могут также ускорить купирование тяжелой гемолитической анемии или тромбоцитопении. Однако нет данных о том, что эти препараты оказывают положительное действие при неврологических осложнениях заболевания. В отдельных случаях при затяжном течении болезни можно добиться улучшения состояния больного, используя короткий курс преднизона. Однако в целом назначения кортикостероидов следует избегать. Активными ингибиторами репликации вируса Эпштейна-Барра in vitro являются ацикловир, альфа-интерферон и 9-[2-гидрокси-1-(гидроксиметил)- этокси] метилгуанин. Их роль при лечении больных в настоящее время изучается. Альфа-интерферон обладает антивирусной активностью и может уменьшать выделение вируса во внешнюю среду пациентами после аллотрансплантации почки, получающими антитимоцит-глобулин. Злокачественные новообразования, связанные с вирусом Эпштейна- Барра.После обнаружения вируса Эпштейна-Барра у больных лимфомой Беркитта была установлена связь между вирусом и некоторыми другими злокачественными заболеваниями. Роль вируса в патогенезе последних остается предметом интенсивных дискуссий. Последовательность ДНК, характерная для вируса Эпштейна-Барра, была выявлена в опухолевой ткани более чем у 90% больных с лимфомой Беркитта. Болезнь поражает преимущественно детей старшего возраста и характеризуется появлением внутрибрюшных опухолей; сопровождается обнаружением вируса лишь в 15% случаев. Анапластическая карцинома носоглотки – болезнь, распространенная в юго-восточных районах Китая, – тесно связана с вирусом Эпштейна- Барра; практически у всех адекватно обследованных пациентов выявили наличие вируса в опухолевых тканях. Продолжает увеличиваться число доказательств участия вируса Эпштейна- Барра в патогенезе некоторых лимфом у лиц с ослабленным иммунитетом. В-клеточная лимфома значительно опережает другие злокачественные новообразования, развивающиеся у лиц с ослабленным иммунитетом, таких как лица, перенесшие аллотрансплантацию органов, больные с атаксией-телеангиэктазией и больные СПИДом. Иммунологически привилегированные области, такие как центральная нервная система, также чрезвычайно подвержены развитию В-клеточных лимфом. Имеются данные о высокой склонности к развитию последних у больных после аллотрансплантации сердца. Признаки жизнедеятельности вируса можно обнаружить у 50% больных с В-клеточными злокачественными новообразованиями, встречающимися при угнетении иммунитета. Мнения о том, является ли В-клеточная лимфопролиферация, представляющая собой первично-поликлональный процесс, который может быть индуцирован вирусом Эпштейна-Барра в условиях клеточного иммунодефицита, первым шагом развития этих злокачественных заболеваний, противоречивы. Процесс, первоначально рассматривающийся как поликлональный, после того как произойдет второй этап хромосомной транслокации, становится олиго- или моноклональным. Эти изменения происходят, видимо, под влиянием большого числа пролиферирующих В-лимфоцитов. Биологическое поведение этих опухолей не всегда коррелирует с клональностью, определенной обычными методиками. Есть сообщения о больных с лимфопролиферативными заболеваниями которые, по данным изучения поверхностных иммуноглобулинов, были поликлональными. Более чувствительные методы определения клональности, такие как методы, основанные на реорганизации генов иммуноглобулинов, могут показать, что на самом деле значительная доля поликлональных лимфом относится к разряду олиго- или моноклональных. Эффективность обычной химиотерапии при подобных В-клеточных лимфомах часто разочаровывает. Некоторые авторы высказывались в пользу применения ацикловира. Другие склонялись к тому, что в случае уменьшения выраженности иммуносупрессии эти лимфопролиферативные синдромы могут иметь обратимое течение. Исследования с участием большего числа больных, обследуемых на наличие последствий инфекции, вызванной вирусом Эпштейна-Барра, и трансформирование поликлональных нарушений в олиго- или моноклональные, прольют больше света на роль вируса в онкогенезе у лиц с нормальным или ослабленным иммунитетом.
Гематологические заболевания, сопровождающиеся увеличением лимфоузлов ЗЛОКАЧЕСТВЕННЫЕ ЛИМФОМЫ Под термином «злокачественные лимфомы», или «гематосаркомы», объединяют заболевания, характеризующиеся первичным локальным злокачественным опухолевым ростом, исходящим из лимфатической ткани. В группе злокачественных лимфом выделяют: 1. Лимфогранулематоз (болезнь Ходжкина), который характеризуется гранулематозными разрастаниями с наличием клеток Березовского-Штернберга. 2. Неходжкинские лимфомы, для которых свойственна нодулярная или диффузная пролиферация, как правило, мономорфных патологических клеточных элементов. |