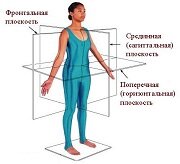
ПОЗНАВАТЕЛЬНОЕ Сила воли ведет к действию, а позитивные действия формируют позитивное отношение Как определить диапазон голоса - ваш вокал Игровые автоматы с быстрым выводом Как самому избавиться от обидчивости Противоречивые взгляды на качества, присущие мужчинам Вкуснейший "Салат из свеклы с чесноком" Натюрморт и его изобразительные возможности Применение, как принимать мумие? Мумие для волос, лица, при переломах, при кровотечении и т.д. Как научиться брать на себя ответственность Зачем нужны границы в отношениях с детьми? Световозвращающие элементы на детской одежде Как победить свой возраст? Восемь уникальных способов, которые помогут достичь долголетия Классификация ожирения по ИМТ (ВОЗ) Глава 3. Завет мужчины с женщиной Оси и плоскости тела человека - Тело человека состоит из определенных топографических частей и участков, в которых расположены органы, мышцы, сосуды, нервы и т.д.
| Методы работы санитарных врачей.
1.беспрепятственно посещать и проводить обследования предприятий - жилых помещений;2.предъявлять предприятиям, организациям и гражданам требования о проведении гигиенических и противоэпидемических мероприятий, 3.поручать проведение специальных экспертиз и консультаций 4.приостанавливать впредь до проведения необходимых мероприятий и устранения имеющихся нарушений санитарных правил, а в случае невозможности их соблюдения - прекращать работы ,эксплуатацию ,разработку, производство, хранение, транспортировку и реализацию продовольственного сырья и пищевых продуктов;5принимать решения;а)о временном отстранении от работы граждан, являющихся носителями возбудителей инфекционных болезней б)о проведении в случае необходимости лабораторного обследования в) об обязательной госпитализации инфекционных больных г)о проведении дезинфекции, дезинсекции и дератизации д)о проведении профилактических прививок населению 6)составлять протокол о санитарном правонарушении;7)рассматривать дела о санитарных правонарушениях, 8)предъявлять требования:а)о возмещении вреда, причиненного здоровью граждан; б)о возмещении расходов 9)получать сведения и документы;изымать образцы (пробы) материалов, веществ , изделий, пищевых продуктов, воздуха, воды и почвы. Предупредительный санитарный надзор проводится по всем отраслям санитарного дела за соблюдением санитарно-гигиенических норм и правил при проектировании, строительстве, реконструкции жилищнокоммунальных, бытовых, зрелищнотеатральнокультурных общественных учреждений, внедрении новых производственных процессов, станков и т. п., а также при планировке, застройке и благоустройстве населенных мест . включает следующие основные элементы:1) учет всех проектируемых, строящихся или реконструируемых объектов, сооружений;2) согласование отвода земельного участка под строительство; 3) рассмотрение, согласование, составление гигиенического заключения, утверждение проекта строительства 4) проведение систематического санитарного контроля за ходом строительства 5) прием выстроенного (реконструированного)Предупредительный санитарный надзор осуществляется по охране атмосферного воздуха, водоемов, водоснабжения и почвы, включая:- учет предприятий, загрязняющих атмосферный воздух - организацию и проведение систематического лабораторного контроля-изучение сан-гигиен состояния атмосферного воздуха.Предупредительный санитарный надзор устанавливает санитар-но-гигиенические нормы и правила, требования государственных стандартов (ГОСТ) на все промышленные изделия, продукты питания, ткани, мыло, школьные парты, детскую мебель, игрушки, красители и т. п., нарушение которых может неблагоприятно отразиться на здоровье населения. Предупредительному санитарному надзору (государственному контролю) подлежат все медицинские биологические препараты .Текущий входят:1) изучение санитарно-гигиенических условий труда 2) осуществление систематического лабораторного контроля и повседневное наблюдение 3) обнаружение тех или иных санитарных вредностей, 4) изучение заболеваемости и травматизма 5) организация и контроль за проведением осмотров, 6) контроль за соблюдением гигиенических условий обучения,7) гигиеническое изучение и контроль за состоянием воздушной среды, водоемов, почвы;8) санитарная охрана границ;9) обеспечение соблюдения санитарно-гигиенических норм10) разработка и внедрение мероприятий по организаци рационального питания населения;11)контроль за выполнением оздоровительных мероприятий.
96. Виды эффективности здравоохранения. Существуют два основных подхода к определению эффективности оздоровительной работы: результативно-целевой (сравнение результата с конечной целью, нормативом, планом) и результативно-затратный (соизмерение результата с затратами на его получение). В здравоохранении различают 3 вида эффективности — социальную, медицинскую и экономическую. Социальная эффективность заключается в повышении общественной роли здравоохранения, связанной непосредственно с повышением уровня здоровья и качества медицинской помощи, а выражается конкретно в снижении негативных показателей здоровья населения (заболеваемости, инвалидности, смертности) и повышении позитивных (физического развития, рождаемости, средней продолжительности жизни и др.). Медицинская эффективность заключается в оценке результативности различных способов диагностики, лечебных процедур, в том числе лекарственных средств, и, наконец, различных мер профилактики, в частности специфической (прививок). Она может выражаться через различные показатели качества и эффективности деятельности медицинских учреждений (сокращение средних сроков диагностики, средней длительности заболевания, пребывания больного в стационаре). О медицинской эффективности говорят и повышение процента благоприятных исходов заболеваний, снижение уровня инвалидизации и летальности, оптимальное использование коечного фонда, медицинского оборудования, трудовых и финансовых ресурсов. Оценка социальной и медицинской эффективности является для здравоохранения приоритетной. Проблему экономической эффективности можно рассматривать, во-первых, с точки зрения влияния здравоохранения на рост производительности труда и национального дохода, а во-вторых, с точки зрения повышения экономической эффективности использования средств в самом здравоохранении. Экономическая эффективность выражается в определении стоимости дополнительно произведенной продукции или суммы сэкономленных финансовых средств, а также в установлении экономического ущерба от повышения заболеваемости, инвалидности, преждевременной смерти и т. п. Она определяется как отношение результата (в стоимостных показателях) к затратам. При оценке экономической эффективности оздоровительных мероприятий на производстве, методов профилактики, диагностики и лечения вычисляются количество дней (разница до и после внедрения новых методов), сэкономленных в результате предотвращения заболеваний, травматизма, инвалидности, смертности, и стоимость каждого дня.
1.Медицинская - котор наблюд в резул примениния новых методов диагностики ,лечения ,нового оборудывания . Иэта эффективность будет выражаться в уменшение средней длительности пребывания больного на койке ,уменьшения срока нетрудоспособности по брльничному листу. 2.Социальная - предотвращение и снижение уровня заболеваемости населения , снижение инвалидности ,преждевременной смертности и измеряется в размерах предотвращенного ущерба от заболеваемости и инвалидности. 3.Экономическая - оптимальное выражение материальных ,финансовых и трудовых ресурсов лбщества для достижения целей лечебно-профилактических программ. Это денежное выражение соц и мед эфф. И она показывает сколько средств возвращается в народное хозяйство.
Экономическая - оптимальное выражение материальных ,финансовых и трудовых ресурсов общества для достижения целей лечебно-профилактических программ. Это денежное выражение соц и мед эфф. И она показывает сколько средств возвращается в народное хозяйство. Экономическая эффективность есть соотношение экономического эффекта с затратами на его достижение и преследует цель получения максимального эффекта при минимальных затратах. Например, экономическая эффективность при организации соответствующих лечебно-профилактических мероприятий в группе сердечно-сосудистых заболеваний - 1:12, в группе злокачественных- 1:19, ликвидации полиомиелита 1:63.
Экономический эффект здравоохранения - выраженный в денежной форме положительный вклад, который вносит здравоохранение в развитие общественного производства, в национальный доход путем улучшения общественного здоровья в результате внедрения организационных, лечебно-профилактических, санитарно-эпидемиологических и др. мероприятий. Но для этого необходимы не только рост и качественное совершенствование материально-технической базы, но и широкое использование экономических методов управления здравоохранением, в частности, использование материальной заинтересованности работников в увеличении объема и повышении качества медицинского обслуживания. Перераспределение коек в зависимости от интенсивности лечение : 1.до 20 % фонда - интенсивного лечения . 2. до 45 % - восстановительное лечение .3.до 20 % длительного лечения . 4. до 15 % койки медикосоциальной помощи .
97. Элементы нового механизма в здравоохранении в период перехода к рыночным отношениям. Основной целью перевода учреждений здравоохранения на новые условия хозяйствования является повышение эффективности использования кадровых, материальных и финансовых ресурсов, направленных на охрану здоровья населения. К базисным нормативно-хозяйственным принципам нового хозяйственного механизма (НХМ) относятся следующие. 1. Изменение системы бюджетного финансирования (не только распределение средств по статьям и нормативам, но и оказание платных услуг населению, выполнение работ на договорных началах, обслуживание контингентов и предприятий на хозрасчетной основе). Расширение прав руководителей в поощрении самостоятельности и инициативы сотрудников (бригады, подряды), в дифференциации оплаты, разделении фондов социального и производственного развития в зависимости от конечного результата. 2. Возможность перераспределения средств между структурными подразделениями. 3. Выделение бюджетных средств по долговременным экономическим нормативам из расчета на одного жителя в год на все виды диагностической лечебной и профилактической работы. 4. Гарантированная медицинская помощь в рамках программы обязательного медицинского страхования. Однако сверхнормативные услуги (массаж, физиотерапевтические процедуры, специальные методы диагностики, нетрадиционные методы лечения и др.) оказываются за плату. Составными частями НХМ являются: новая система финансирования, планирования, ценообразования медицинских услуг и взаиморасчетов между учреждениями; новые организационные структуры; развитие самоуправления и инициативности у членов трудового коллектива; новые формы хозяйствования и организации труда (аренда, бригадный подряд и др.); система дифференцированной оплаты и стимулирования труда по конечным результатам работы коллективов, подразделений и отдельных сотрудников; статистический учет и отчетность в новых условиях; система правового регулирования деятельности коллектива и руководителя медицинского учреждения. Новый механизм хозяйствования в здравоохранении предусматривает: 1) широкое применение экономических методов управления, в том числе оплату труда медицинских работников по конечным результатам; 2) изменение системы бюджетного финансирования из 3 основных источников — бюджетных средств, страховых средств и средств, полученных по договорам с предприятиями за оказание медицинской помощи и от частных лиц за оказание платных медицинских услуг; 3) переход от выделенных средств по отдельным статьям в бюджетной смете расходов к финансированию по долговременным стабильным нормативам из расчета средств на одного человека, на одного пролеченного больного и др.; 4) внедрение хозрасчетной сметы (или финансового плана); 5) использование новых форм организации труда (арендных и кооперативных отношений, бригадных форм, в том числе бригадного подряда, “гибких” режимов работы и др.); 6) предоставление самостоятельности коллективам учреждений и расширение прав руководителей здравоохранения в распределении финансовых средств.
98. Методики определения эффективности экономики здравоохранения. Показатели качества и эффективности работы необходимы для оценки деятельности специалиста; они должны быть заранее оговорены и утверждены в соответствующих официальных документах, должны носить обязательный характер (в должностных инструкциях, в стандартах качества и др.). Их можно разделить на следующие 2 группы. 1. Общие показатели эффективности, которые зависят от работы не только специалиста, но и всего медицинского учреждения, а также от санитарно-эпидемических условий, экологических факторов внешней среды и др. В первую очередь к ним можно отнести показатели заболеваемости населения и санитарно-демографические данные. 2. Специальные, или частные, показатели качества специфичны и конкретны для каждой специальности. Однако есть и общие для всех врачей показатели, которые должны отражать качество диагностики, лечения и профилактики заболеваний, частоту осложнений и рецидивов заболеваний, средние сроки лечения и др. Для оценки конечных результатов деятельности врача служат также данные о частоте жалоб или благодарностей пациентов за оказанную медицинскую помощь, об интенсивности и плотности нагрузки, использовании медицинского оборудования и аппаратуры, исходах лечения и эффективности оздоровительных мероприятий.
99. Маркетинг в здравоохранении. Маркетинг — это комплексная деятельность специалистов по организации производства, сбыта продукции и реализации услуг, ориентированная на удовлетворение потребностей населения с учетом выявленного ранее спроса и возможной прибыли. В структуре маркетинга важным элементом является понятие потребности. Потребность — это определенный вид нуждаемости (физиологической, социальной, личностно-потребительской) с учетом особенностей образа жизни, культурного уровня и психологической ориентации личности. Маркетинговые услуги позволяют реализовать товар (услугу) в тех случаях, когда определена потребность населения, когда услуга имеет преимущественное качество и удовлетворяющую обе стороны цену. Рынок — это совокупность существующих и потенциальных покупателей товара (рынок товара, услуг, трудовых ресурсов и т. д.). В связи с вышеизложенным маркетинг — это деятельность по производству и реализации товара (услуг), направленная на удовлетворение спроса и потребностей, с учетом качества и стоимости. Составными элементами рынка являются коммерческие банки, биржи труда, поставщики, клиенты, профсоюзы. В здравоохранении рынок представлен учреждениями государственного здравоохранения. Кроме того, существуют: рынок пациентов; рынок идей; рынок фармакологической продукции; рынок медицинской техники; рынок предметов и услуг в области санитарии и гигиены; рынок услуг в области физической культуры; рынок системы медицинского образования; рынок медицинских услуг и нетрадиционных способов лечения и оздоровления; рынок медицинского страхования и др. Каждый из видов рынка подразделяется на сегменты и виды услуг, которые реализуют менеджеры и продавцы. Сегменты рынка определяются потребителями с учетом медико-географических особенностей, возрастно-половых, климатогеографических, психологических и других условий. Рынок медицинских услуг — это совокупность медицинских технологий, изделий медицинской техники, методов организации медицинской деятельности, фармакологических средств, врачебного воздействия и профилактики. Для медицинских услуг применяются: монопольные цены (устанавливаются производителем); номинальные цены с учетом себестоимости и минимальной прибыльности; оптовые цены (для организаций отпускается большое количество товара со значительной скидкой); розничные цены (в магазине) с учетом допустимых наценок и выгоды продающей организации (продавца); рыночные цены (равные розничным) (определяются группой продающих субъектов с учетом общей выгоды); скользящие цены (устанавливаются с учетом различных условий); твердые цены (определяются государством, ассоциациями потребителей, договорами). Медицинские услуги, как и любой товар, имеют свои стадии жизненного цикла, знание которых имеет важное значение в маркетинге: 1) стадия введения услуги на рынок; 2) стадия роста потребности; 3) стадия зрелости и насыщения; 4) стадия упадка потребности. Медицинские учреждения при маркетинге медицинских услуг должны учитывать: возможности потребителя (количество, концентрация, платежеспособность, структура заболеваемости); возможности лечебного учреждения (оснащенность, состояние кадров, лицензирование услуг, фондовооруженность новой техникой, опыт коммерческой деятельности); качество, уровень и доступность медицинских услуг (набор услуг, их количество, дополнительные, желательные и обязательные услуги, возможности совершенствования и обновления услуг, их новизна, практический и медицинский эффект и др.); конкуренцию (количество аналогичных услуг, их качество и эффективность, оснащенность новейшей техникой, профессиональный уровень специалистов и их авторитет в других учреждениях).
100. Качество медицинской помощи. Стратегия маркетинга (поведение на медицинском рынке) подразделяется на стратегию в отношении продукта (услуги) и стратегии в отношении рынка. Направлениями стратегии маркетинга для медицинских учреждений могут быть следующие. 1. Повышение качества потребительских свойств товара (услуги). Например, для центров ГСЭН — это использование приборов с высокой разрешающей способностью и высокой точностью для оценки состояния окружающей среды, экспресс-методик. 2. Надежность изделия, его гарантированное обслуживание и ремонт. 3. Престижность фирмы и закрепление ее в качестве лидера по данной услуге, производству. 4. Продажа товара (услуг) с сопутствующими нужными услугами. 5. Наличие новизны, повышающей узнаваемость продукта, улучшающей возможность использования и эстетическое восприятие, усиливающей эффективность и др. Контроль качества медицинской помощи осуществляется при помощи системы лицензирования (аккредитации, сертификации) медицинских учреждений и конкретных специалистов. Плановые и непланрвые проверки.Штатные врачи эксперты :терапевт ,хирург ,акушер-гинеколог.Все остальные вне штатные .Уровень Качечтва Лечения =Оценка Набора Мероприятий + Оценка Качества / 200 =(оценка лечебных мероприятий*0,5)+(оценка диагноза*0,2)+(оценка диагностических мероприятий*0,3)+(оценка качества)/200. Норма - 1- 0,95 ,< 0,95 - штраф.ШТРАФНЫЕ САНКЦИИ = Фонд оплаты труда*(1-УКЛ). С, устанавливается Министерством здравоохранения РФ.
101. Стандарты медицинской помощи. Стандартизация в медицинском обслуживании получила развитие в США. Разработаны тысячи стандартов, среди которых выделяются стандарты ресурсов здравоохранения, стандарты медицинских служб и учреждений, технологические стандарты, стандарты программ медицинской помощи, медико-экономические стандарты, комплексные стандарты. Стандарты могут быть рекомендательными и законодательными. Задачи стандартов: уменьшить дублирование работы, сократить длительность лечения, повысить безопасность больных и защиту медицинских работников от необоснованных обвинений, обеспечить возможность оценки необходимых ресурсов. Возможности создания четких программ и стандартов, по мнению специалистов, в современной медицине ограниченны. Существуют международные, государственные, территориальные медицинские стандарты, стандарты медицинских учреждений, медицинских программ, медицинских технологий, научно-медицинские стандарты, профессиональные стандарты медицинских знаний и навыков.
102. Виды систем здравоохранения. 1) Преимущественно государственная (общественная система), наиболее демонстративно представлена в Великобритании. 2) Преимущественно страховая система, наиболее полно и четко представлена в таких европейских странах как Германия и Франция. 3) Преимущественно частная система, наиболее характерна для здравоохранения в США. ВОЗ определила системы и виды здравоохранения по уровню управления: 1) централизованные (учреждения здравоохранения подчиняются местным органам здравоохранения); 2) частичной децентрализации (учреждения и местные органы здравоохранения не подчиняются центральным органам); 3) децентрализованные (указания центральных и местных органов здравоохранения не обязательны для учреждений; функционируют на основе устава). По финансированию системы подразделяются на: 1) государственные (при государственном законодательстве, управлении и финансировании); 2) страховой медицины (существует 3 основных источника страховых взносов: за счет государства — 30—40%, за счет предприятий — 30—40%, за счет средств населения — 30—40%); 3) смешанные государственно-страховые; 4) преимущественную систему частной практики; 5) здравоохранение развивающихся стран.
103. Платные медицинские услуги. Платные услуги были введены в первую очередь при оказании следующих видов медицинской помощи: процедуры и хирургические операции косметического характера, аборты, судебно-медицинская экспертиза, контактная коррекция зрения, протезирование зубов, массаж. Бесплатными остались все виды помощи при социально значимых заболеваниях и для отдельных контингентов населения (пенсионеры, дети, студенты, инвалиды и др.). Регулирование рынка в здравоохранении осуществляется по линии указанных платных и бесплатных услуг, а также по линии установления цен на медицинские услуги, развития личного интереса в предпринимательстве, приватизации, в свободном выборе пациентом лечащего врача и медицинского учреждения. Есть несколько подходов: определение цены на основе оплаты по установленным тарифам; специально определяемые цены с учетом клинико-статистических групп населения; по договорным ценам или соглашениям; по разработанным и принятым стандартам. Важно, чтобы при ценообразовании соблюдались 2 условия: 1) стоимость лечения в разных учреждениях должна быть примерно одинаковой; 2) все пациенты должны иметь право на получение медицинской помощи одинакового объема и надлежащего качества.Платные услуги. Определен перечень медицинских услуг, не подлежащих финансированию ни за счет бюджетных ассигнований, ни за счет средств системы Обезат Мед Страх, т, е. перечень услуг, которые могут включаться в программы Добров Мед Страх либо рассматриваться как платные услуги для населения. К ним отнесены косметологические услуги, нетрадиционные методы лечения, бытовые и сервисные услуги повышенной комфортности, услуги центров здоровья, медицинские услугу,: (включая обследования) по желанию граждан и т.д. № 27 ноябрь 1996 года, постановление РФ.« О предоставлении платных услуг». 7) правила о предоставлении платных услуг (специальное разрешение департамента здравоохранения). 8) Форма договора (физическое лицо, юридическое лицо), 9) Реестр предоставляемых услуг В поликлиниках платные услуги по желанию пациента, можно произвести дома. Все споры разрешаются по обоюдному согласию. 104. Современный подход к планированию здравоохранения. План — это документ, определяющий сущность, последовательность, направленность и тактику деятельности конкретных исполнителей, в конкретные сроки и на конкретных участках деятельности. В здравоохранении планируются: потребность в кадрах, развитие материально-технической деятельности, перспективы финансирования. Планы бывают перспективные (на длительный период) и текущие (оперативные, месячные и годовые). Кроме того, составляются планы деятельности учреждений и планы развития (строительство, ремонт, реконструкция). Наиболее действенными являются комплексные планы, планы-задания на объект и др. Рациональное планирование отвечает таким требованиям, как четкое определение целей и задач, реальность и конкретность планируемых мероприятий, выделение ведущих задач, сравнимость и сопоставимость показателей, конкретизация сроков исполнения и исполнителей. Среди методов планирования наиболее часто применяются: аналитический (анализ исходных планов), нормативный (для определения потребности в нормативных показателях), экспериментальный (расчет показателей на основе предыдущего эксперимента) и другие специальные методы (балансовый, соотношений, пропорций и др.). При планировании необходимо руководствоваться программно-целевым методом, который обеспечивает системный подход к составлению плана, позволяет выделить цели и задачи и направить каждое планируемое мероприятие на выполнение определенной цели. Это требует изменения технологии планирования (определение целей и задач, поэтапное выполнение мероприятий, согласование с исполнителями, комплексирование, расчет ожидаемой эффективности и др.).
105. Финансирование в новых экономических условиях. Основным источником финансирования медицинских учреждений в настоящее время являются средства бюджета, выделяемые в соответствии с долговременными экономическими нормативами. Нормативы бюджетного финансирования устанавливаются в расчете на одного жителя в год, на лечение одного больного по профилю заболевания и на оказание различных видов медицинских услуг. Эти нормативы разрабатываются региональными органами управления. Дополнительными источниками финансирования являются: поступления за услуги, оказанные сверх нормативов бесплатной медицинской помощи, за выполненные работы по договорам с предприятиями, по заказу местных органов самоуправления и вышестоящей организации; часть сумм от взысканных санэпидслужбой штрафов за ущерб, нанесенный окружающей среде и здоровью населения; средства, полученные за счет снижения заболеваемости с временной утратой трудоспособности; добровольные взносы предприятий и благотворительных фондов. Средства, полученные из всех источников, составляют единый фонд финансовых средств учреждения. Их расходование осуществляется согласно утвержденным финансовым планам, представляющим собой хозрасчетную смету. В отличие от бюджетной сметы финансовый план содержит план доходов и план (или смету) расходов. Расходы планируются по фонду оплаты труда (на заработную плату), по фонду материального поощрения и по фонду производственного и социального развития.
Из гос. Бюджета до 1965 на развитие здравохран отчислялось до 7% ,затем снижение доли финансирования. В 1991 доля - 1,5 % . Сегодня -3 %. С середины 80 г сформировался остаточный принцип финансирования здравочранения. С 1993 законадательством закркплены новые источники здравоохранения : Источниками финансирования охраны здоровья граждан являются:1) средства бюджетов всех уровней; 2) средства, направляемые на обязательное и добровольное медицинское страхование в соответствии с Законом Российской Федерации "О медицинском страховании граждан в Российской Федерации";3) средства целевых фондов, предназначенных для охраны здоровья граждан;4) средства государственных и муниципальных предприятий, организаций и других хозяйствующих субъектов, общественных объединений; 5) доходы от ценных бумаг;6) кредиты банков и других кредиторов;7) безвозмездные и (или) благотворительные взносы и пожертвования;8) иные источники, не запрещенные законодательством Российской Федерации.
106. Управление здравоохранением. Выделяют следующие принципы управления. 1. Организационные, координационные и оперативные, которые направлены на активизацию и усиление мотивации деятельности каждого сотрудника и всего коллектива. Среди них: власть и ответственность; единоначалие; единство руководства; централизация; линейное управление; порядок; стабильность; инициатива. 2. Принципы развития, направленные на оптимизацию взаимоотношений и повышение эффективности коллективной деятельности. Это — дисциплина, справедливость, подчинение индивидуальных интересов общим, кооперативный дух, постоянство персонала, вознаграждения и др. 3. Принципы повышения имиджа, авторитета, представительства учреждения. Методы управления бывают организационно-распорядительные, экономико-хозяйственные, правовые и социально-психологические. К методам управления относят: методы подкрепления и стимулирования; методы регулирования поведения; методы по оптимизации трудового процесса и роста ответственности сотрудников; развитие инициативы сотрудников и повышение индивидуального мастерства. Функции управления определяются уровнем системы управления. Система управления любого объекта имеет 3 уровня — стратегический, тактический и оперативный. На стратегическом уровне определяются цели и возможные результаты в перспективе. Тактический уровень позволяет оптимально определить конкретные задачи, организацию, поэтапное выполнение и контроль результатов. Оперативный уровень обеспечивает эффективное выполнение производственных процессов с оптимальным использованием имеющихся ресурсов. К этому уровню можно отнести учет, контроль и анализ деятельности уже функционирующих структур. Среди функций управления главными являются следующие. 1. Технические операции — производство. Для медицинских учреждений к производственным функциям относятся диагностика, экспертиза, реабилитация, меры профилактики и др. 2. Коммерческие — покупка, продажа, обмен; для медицинских учреждений — это продажа отдельных видов медицинских услуг. 3. Финансовые операции — привлечение средств и распоряжение ими для осуществления деятельности. 4. Страховые — страхование и охрана имущества и лиц. 5. Учетные — бухгалтерия, учет, статистика и др. 6. Административные — перспективное программно-целевое планирование, организация, координация, распорядительные функции и контроль. Целями управления могут быть: новаторские, решение проблем, реализация конкретных обязанностей, самосовершенствование. Процесс управления включает: планирование, организацию, распорядительность, координацию, контроль, анализ, оценку эффективности, принятие решения, подбор персонала, мотивацию и оптимизацию индивидуальной деятельности, представительство и ведение переговоров и сделок.
107. Медицинское страхование. Принципиально новый подход к финансированию здравоохранения определяет закон “О медицинском страховании граждан в Российской Федерации” (1991). В области финансирования здравоохранения предполагается переход к смешанной бюджетно-страховой модели. Медицинское страхование может быть обязательным или добровольным. Обязательное медицинское страхование, согласно этому закону, является всеобщим для населения России и реализуется в соответствии с программами, которые гарантируют объем и условия оказания медицинской и лекарственной помощи гражданам. Размер страхового взноса для предприятий был установлен Правительством РФ и утвержден Верховным Советом. Сумма обязательных страховых взносов включается в себестоимость продукции. Для неработающего населения обязательное медицинское страхование осуществляют органы исполнительной власти, местная администрация за счет средств, предусматриваемых в бюджетах. Страховые взносы на работающих в бюджетных учреждениях и организациях также выплачиваются из средств соответствующих бюджетов. Добровольное медицинское страхование проводится на основе программ добровольного страхования и обеспечивает гражданам получение дополнительных медицинских и иных услуг, сверх установленных программами ОМС. Оно может быть коллективным и индивидуальным. Этот вид страхования осуществляется за счет прибыли (доходов) предприятий и личных средств граждан путем заключения договора. Объектом медицинского страхования является страховой риск, связанный с затратами на оказание медицинской помощи при возникновении страхового случая. Субъектами медицинского страхования являются гражданин, страхователь, страховая медицинская организация, медицинское учреждение. Страхователями неработающих граждан являются местные административные органы, работающих — предприятия или работодатели. Основным документом медицинского страхования является договор (соглашение) между страхователем и страховой медицинской организацией, в содержание которого входят: наименование сторон; сроки действия договора; численность застрахованных; размер, сроки и порядок внесения страховых взносов; перечень медицинских услуг, соответствующих программам обязательного или добровольного медицинского страхования. Каждый застрахованный гражданин получает страховой медицинский полис. В соответствии с законом “О медицинском страховании граждан в Российской Федерации” каждый гражданин может выбирать медицинскую страховую организацию, медицинское учреждение и врача, получать медицинскую помощь на всей территории России (принцип экстерриториальности) и медицинские услуги, по объему и качеству соответствующие условиям договора, независимо от размера выплаченного страхового взноса, предъявлять иск страхователю и медицинскому учреждению за причиненный ущерб и др. Закон предусматривает создание двух фондов — фонда здравоохранения (для реализации программ профилактики, оздоровления специальных контингентов больных, малообеспеченных граждан) и фонда страхования (для осуществления программ страхования).
. |