ПОЗНАВАТЕЛЬНОЕ Сила воли ведет к действию, а позитивные действия формируют позитивное отношение Как определить диапазон голоса - ваш вокал Игровые автоматы с быстрым выводом Как самому избавиться от обидчивости Противоречивые взгляды на качества, присущие мужчинам Вкуснейший "Салат из свеклы с чесноком" Натюрморт и его изобразительные возможности Применение, как принимать мумие? Мумие для волос, лица, при переломах, при кровотечении и т.д. Как научиться брать на себя ответственность Зачем нужны границы в отношениях с детьми? Световозвращающие элементы на детской одежде Как победить свой возраст? Восемь уникальных способов, которые помогут достичь долголетия Классификация ожирения по ИМТ (ВОЗ) Глава 3. Завет мужчины с женщиной Оси и плоскости тела человека - Тело человека состоит из определенных топографических частей и участков, в которых расположены органы, мышцы, сосуды, нервы и т.д.
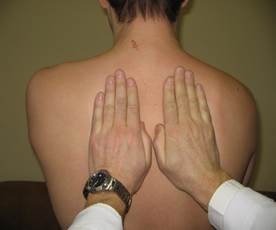
| Голосовое дрожание (fremitus pectoralis).
Голосовое дрожание - колебание грудной клетки, вызванное вибрацией голосовых связок с последующим колебанием воздуха, находящегося в трахее, бронхах и альвеолах. Для определения голосового дрожания кладут ладони рук на симметричные участки грудной клетки, плотно прижимая самые кончики пальцев (здесь наибольшая тактильная чувствительность), и просят произнести громко слова, содержащие букву "Р" ("тридцать три" или "раз, два, три"). Возникающее при этом в голосовой щели колебание воздуха передается по бронхам на грудную стенку. Положение больного. При выполнении исследования на передней поверхности грудной клетки руки пациента опущены вдоль туловища. При исследовании на боковой поверхности – больной должен завести руки за голову (рис. 4.4.7г). При переходе на заднюю поверхность грудной клетки больной должен скрестиь руки на груди, чтобы освободить межлопаточное пространство. Врач при исследовании передней и боковых поверхностей грудной клетки должен находиться перед больным, а задней – сзади него. Последовательность определения голосового дрожания. Начинают определение голосового дрожания с надключичных ямок с обеих сторон, устанавливая ладони вертикально (рис. 4.4.7а.). Перемещаются на первое и второе межреберье с обеих сторон, захватывая площадь от грудинной до срединно–ключичной линии. Сравнивают голосовое дрожание слева и справа до верхней границы сердца (рис. 4.4.7б). Слева ниже III ребра голосовое дрожание по передней поверхности не определяют. Справа ниже III ребра сравнивают вышележащие и нижележащие участки. Ладони устанавливают горизонтально, пальцы направлены к подмышечным линиям (рис. 4.4.7в). Далее голосовое дрожание определяют на боковой поверхности от подмышечной ямки вниз с обеих сторон (рис. 4.4.7г). Сзади голосовое дрожание определяют, начиная с надостных ямок (рис. 4.4.7д). От надостной ямки до угла лопатки ладони устанавливаются вертикально (рис.4.4.7е), захватывая две линии: l.scapularis и l.paravertebralis. Ниже угла лопаток ладони расположены по ходу межреберий (рис. 4.4.7ж).
В норме голосовое дрожание одинаково в симметричных точках.Оно несколько более выражено в верхних участках грудной клетки, особенно над верхушкой. Сила передачи голоса в нормальных условиях зависит от его тембра и толщины грудной клетки. Чем ниже тембр голоса, тем лучше передача. В связи с этим нормальное легкое лучше всего проводит к грудной стенке мужской голос. Голосовое дрожание лучше передается при тонкой грудной стенке. У женщин голосовое дрожание в норме может не определяться. Ослабление голосового дрожания вплоть до полного исчезновения вызывается утолщением грудной клетки у тучных лиц. Ослабление голосового дрожания наблюдается при ряде заболеваний: гидроторакс, пневмоторакс, эмфизема, закупорка приводящего бронха инородным телом. Если бронх закупорен комком слизи, то после откашливания мокроты голосовое дрожание снова проявляется достаточно четко. Усилениеголосового дрожания наблюдается при уплотнении легочной ткани, хорошо проводящей звук (пневмония, инфаркт легких, компрессионный ателектаз), при наличии в легком полости, сообщающейся с бронхом (каверна, абсцесс легких). Вокруг полости обычно имеется реактивный воспалительный процесс, ведущий к уплотнению легочной ткани, и сама полость хорошо резонирует.
ОБСЛЕДОВАНИЕ БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ
4.1. Расспрос больных с заболеваниями органов дыхания
Расспрос больного с заболеваниями органов дыхания относится к методам субъективного исследования и включает выяснение жалоб больного, истории развития настоящего заболевания (anamnesis morbi) и истории жизни больного (anamnesis vitae). После изучения основных жалоб больного проводят их детализацию и расспрашивают о дополнительных жалобах, которые помогают составить более полное представление об особенностях течения за-болевания. Основными симптомами при заболеваниях органов дыхания явля-ются • одышка, • кашель, выделение мокроты, • кровохарканье, • боль в грудной клетке. Одышка (dyspnoe) – расстройство дыхания с изменением его частоты, глубины, ритма. Тахипное – одышка с учащением дыхания. Брадипное – одышка с замедлением дыхания. Апное – длительная остановка дыхания. Основные виды одышки по характеру – инспираторная, экспираторная, смешанная. Инспираторная одышка – затруднение главным образом вдоха, характерна для механического препятствия в верхних дыхательных путях (в носу, глотке, гортани, трахее). Дыхание при этом замедлено, при сильном сужении дыхательных путей вдох становится громким (звук присасывания воздуха – stridor). Экспираторная одышка – затруднение выдоха наблюдается при уменьшении эластичности легочной ткани (эмфизема легких) и при сужении мелких бронхов (обструктивный бронхит, бронхиальная астма). Смешанная одышка, при которой затруднены обе фазы дыхатель-ных движений, типична для уменьшения дыхательной поверхности легких (воспаление легких, плеврит, пневмоторакс, отек легких). При этой форме одышки дыхание учащено. Удушье - внезапно наступающая, очень сильная, граничащая с асфиксией, одышка (спазм голосовых связок, острый отек легких, тромбоз ветви легочной артерии, спонтанный пневмоторакс). Приступообразная экспираторная одышка характерна для бронхиальной астмы. Кашель (tussis) в виде отдельных кашлевых толчков (покашливание) наблюдается при ларингитах, трахеобронхитах, часто у курильщиков, при начальных формах туберкулеза, иногда у нервных людей. Кашель в виде ряда следующих друг за другом кашлевых толчков, повторяющихся с некоторыми промежутками, - легочно–бронхиальный кашель. Приступообразный кашель наблюдается при попадании в дыха-тельные пути инородного тела, при коклюше, при бронхиальной астме, при легочных кавернах, при поражении бронхиальных лимфатических узлов. По тембру кашля можно выделить несколько форм: - короткий и осторожный кашель, сопровождающийся болезненной гримасой (сухой плеврит, начало долевой пневмонии); - лающий кашель – при набухании голосовых связок, при сдавлении трахеи (опухолью, зобом), при истерии, при поражении гортани; - сиплый кашель – при воспалении голосовых связок (ларингит); - беззвучный кашель – при изъязвлении и отеке голосовых связок, при резкой общей слабости. По времени появления также можно выделить несколько типичных видов кашля: - утренний кашель – при хроническом воспалении верхних дыха-тельных путей (нос, носоглотка, придаточные носовые полости, зев, гортань, трахея). У курильщиков, этот кашель называют "кашлем при умывании"; - вечерний кашель – при бронхитах, пневмониях; - ночной кашель – в связи с ночным усилением тонуса блуждающего нерва и повышением его возбудимости – при увеличении брон-хопульмональных лимфатических узлов, при туберкулезе легких. Кашель может возникать при определенных условиях или сопровождаться определенными явлениями. Кашель, возникающий при перемене положения тела - наличие полостей в легких (бронхоэктазы, туберкулезные каверны, абсцесс, гангрена легких). Кашель, возникающий после приема пищи, особенно при наличии частиц только что принятой пищи – свидетельствует о сообщении пищевода с трахеей или с бронхом (рак пищевода, изъязвившийся и прорвавшийся в дыхательные пути). Кашель, сопровождающийся выделением больших количеств мокроты (выделение мокроты "полным ртом") - характерен для опорожне-ния полостей в легких (абсцесс). Кашель с рвотой наблюдается при коклюше у детей (рвота наступает в конце кашлевого приступа), при некоторых формах туберкулеза легких, при хроническом фарингите (вследствие раздражения чувствительной слизистой зева вязкой мокротой). По характеру кашель: сухой - без мокроты и влажный - с мокротой (продуктивный). Мокрота (sputum) - выделения из дыхательных путей, выбрасываемые наружу при кашле. Мокрота – явление всегда патологическое. Консистенция мокроты зависит от содержания слизи: чем больше слизи, тем мокрота более плотная и вязкая. Характер мокроты: слизистая, серозная, гнойная, слизисто–гнойная, серозно–гнойная и кровянистая. Слизистая мокрота – вязкая, беловатая или бесцветная и прозрачная (бронхит, пневмония, бронхиальная астма). Благодаря своей вязкости она прилипает к любой поверхности. Эластичная мокрота при бронхиальной астме не растекается, сохраняет форму комка, тяжа. Такая мокрота отделяется при кашле с большим трудом. Серозная мокрота – жидкая, легко пенится, прозрачная или опалесцирующая (напоминающая мыльный раствор). При наличии примеси крови розового цвета (отек легких). Гнойная мокрота – зеленоватая или коричневая (в случае примеси крови), сливкообразной консистенции (прорывы в просвет бронха абсцесса легкого, эмпиемы плевры). Слизисто-гнойная мокрота – наиболее частый вид, характери-зующийся чертами своих исходных составных частей. Серозно-гнойная мокрота всегда обильная (каверны, бронхоэктазы, гангрена легких). При стоянии разделяется на три слоя: верхний – пенистый, иногда с примесью слизи, средний – жидкий серозный, обычно зеленоватый, нижний – густой гнойный. Кровянистая мокрота содержит большую или меньшую примесь крови, а иногда состоит из чистой крови. Кровь может происходить из различных отделов дыхательных путей (нос, глотка, гортань, трахея, бронхи, легкие) или примешивается к мокроте в полости рта. Причинами кровотечения могут быть распад опухоли, пневмония, бронхит, травма грудной клетки, абсцесс легких. В зависимости от количества крови в мокроте меняется ее вид: мокрота с кровью в виде прожилок или в виде кровяных сгустков ("печен-кой") - при туберкулезе, бронхоэктазах, опухоли, розовая мокрота - при отеке легких, ржавая – при долевой пневмонии, малинового цвета – при опухоли, почти черного цвета – при инфаркт-пневмониии. Запах мокроты в большинстве случаев отсутствует или незна-чительный, пресный, затхлый. Мокрота может принимать неприятный гнилостный, зловонный запах при бронхоэктазах, гангрене, абсцессе легких. Выделение крови с кашлевыми толчками, пенистость, алый цвет и щелочная реакция свидетельствуют о кровотечении из легких. Темная кровь, выделяющаяся при кашле с рвотой, перемешанная с пищей, свернувшаяся (действие желудочного сока), кислой реакции наблюдается при кровотечении из желудка. Боли при заболеваниях органов дыхания вызываются поражением плевры (плевропневмония, инфаркт легкого, плеврит, пневматоракс). Поражение только легочной ткани, бронхов не вызывает болевых ощущений (очаговая пневмония, инфильтративный туберкулез легких). При упорном, длительном кашле утомление дыхательной мускулатуры может сопровождаться двухсторонними ноющими, колющии болями в нижних отделах грудной клетки. Плевральная боль имеет четкую локализацию в грудной клетке, чаще в боковых частях ("боль в боку"). Если поражена диафрагмальная плевра, боль ощущается в животе. Характерный признак плевральной боли - усиление ее при вдохе, особенно при кашле и при глубоком дыхании (вследствие чего больной старается дышать поверхностно). При сухом плеврите боли являются следствием трения воспаленных листков плевры друг о друга. При выпотном плеврите боль обычно наблюдается только в начальном периоде болезни, затем она трансформируется в ощущение тяжести в боку. Анамнез заболевания при поражениях органов дыхания часто дает достаточно данных для распознавания заболевания. Существенное значение имеет начало заболевания и его течение: внезапное с бурным развитием симптоматики - при крупозной пневмонии, постепенное с нарастающей одышкой - при экссудативном плеврите. Важно выяснить обстоятельства, предшествовавшие или сопутствовавшие началу заболевания: грипп, резкое охлаждение, контакт с инфекционным больным, травма с переломом крупных костей или полостная операция. В анамнезе жизни выяснение ранее перенесенных заболеваний может иметь существенное значение: часто повторяющиеся пневмонии при бронхоэктатической болезни. Состояние жилого и рабочего помещения: плохая вентиляция, отсутствие света, малый объем воздуха в помещении, отражается на правильной функции органов дыхания, создает условия для предрасположенности к заболеваниям легких. Из вредных привычек больного непосредственное значение имеет курение. Интенсивность курения (количество сигарет, выкуриваемых в день, деленное на 20 и умноженное на количество лет курения) – при результате более 10 достоверный фактор риска развития хронической обструктивной болезни легких (ХОБЛ). Злоупотребление алкоголем, наркомания приводят к снижению иммунитета, увеличивают шанс попадания патогенной микрофлоры в легкие (аспирация при рвоте, внутривенное введение нестерильных веществ).
4.2. Общий осмотр больных с заболеваниями органов дыхания
Осмотр больного является методом физикального исследования и позволяет объективно оценить общее состояние больного, а также изучить особенности функционирования дыхательной системы. Общий осмотр имеет существенное значение для оценки общего сос-тояния больного, в том числе состояния его сознания и положения. В связи с гипоксией мозга при дыхательной недостаточности могут наблюдаться все виды нарушения сознания: сопор, ступор, гипоксемическая кома, галлюцинации. Вынужденное положение на боку принимают больные при долевой пневмонии, экссудативном и сухом плеврите, абсцессе или гангрене легких, бронхоэктазах. Обычно больные лежат на больном боку с целью возможно полнее использовать для дыхания здоровое легкое. В некоторых случаях они лежат на боку потому, что в этом положении меньше беспокоит кашель: при абсцессе легких, при бронхоэктазах (задерживается выделение мокроты из полостей). Бывают вынужденные положения и на здоровом боку (при сухом плеврите), когда давление от лежания на больном боку резко усиливает боль. Вынужденное сидячее положение связано с одышкой (пневмоторакс, приступ бронхиальной астмы, эмфизема, стеноз гортани). При экспираторном удушье (бронхиальная астма) больные опираются руками на колени, на край кровати, сиденье стула или ручки кресла, фиксируя таким образом плечевой пояс и подключая вспомо-гательные дыхательные мышцы грудной клетки. Цианоз (cyanosis) – синюшная окраска кожи развивается при снижении насыщения крови кислородом. Центральный (диффузный, разлитой) цианоз является признаком дыхательной недостаточности при заболеваниях легких. Степень цианотической окраски кожи - от умеренной синюшности кожи, возникающей при физической нагрузке, до цианоза с багровым оттенком (за счет компенсаторного эритроцитоза) в покое. Характерное лицо наблюдается при долевой пневмонии: покрасневшее и несколько набухшее (лихорадочное лицо), возбужденное, со страдальческим выражением, с болевой гримасой при кашле, с подвижностью крыльев носа (вследствие одышки), с пузырьками герпеса на губах и крыльях носа (часто - на стороне пораженного легкого). При активном туберкулезе легких лицо худое, бледное, но с яркими пятнами румянца на щеках, с широко раскрытыми глазами, склеры которых нередко ясно-голубоватого оттенка, с полуоткрытыми сухими губами, с подвижными крыльями тонкого носа. Типичные изменения пальцев рук: при длительных нагноительных процессах в легких (абсцесс, гангрена), эмфиземе, опухолях средостения, бронхоэктатической болезни концевые фаланги пальцев представляются колбовидно и луковицеобразно утолщенными (барабанные палочки). Эти изменения кончиков пальцев происходят вследствие утолщения мягких тканей. Ногти при этом утолщаются, становятся выпуклыми и приобретают сходство с когтями, клювом попугая или с часовыми стеклышками.
|