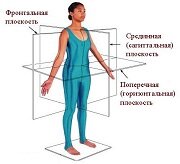
ПОЗНАВАТЕЛЬНОЕ Сила воли ведет к действию, а позитивные действия формируют позитивное отношение Как определить диапазон голоса - ваш вокал Игровые автоматы с быстрым выводом Как самому избавиться от обидчивости Противоречивые взгляды на качества, присущие мужчинам Вкуснейший "Салат из свеклы с чесноком" Натюрморт и его изобразительные возможности Применение, как принимать мумие? Мумие для волос, лица, при переломах, при кровотечении и т.д. Как научиться брать на себя ответственность Зачем нужны границы в отношениях с детьми? Световозвращающие элементы на детской одежде Как победить свой возраст? Восемь уникальных способов, которые помогут достичь долголетия Классификация ожирения по ИМТ (ВОЗ) Глава 3. Завет мужчины с женщиной Оси и плоскости тела человека - Тело человека состоит из определенных топографических частей и участков, в которых расположены органы, мышцы, сосуды, нервы и т.д.
| Пневмоциста (Pneumocystis carinii)
Пневмоцистоз, являясь причиной заболеваемости и летальных исходов у 65-85% больных СПИДом, относится к наиболее важным и значимым СПИД-индика-торным инфекциям. До эпидемии СПИДа, Pneumocystis carinii был известен прежде всего как этиологический фактор инфекции, развивающейся у людей с врожденными или приобретенными иммунодефицитными состояниями (включая пациентов, получающих химиотерапию, реципиентов почечных трансплантатов, детей с недостаточностью белкового питания). В настоящее время инфекция, вызванная P. carinii, преимущественно встречается у больных СПИДом. Заболевание чаще всего проявляется в виде пневмоцистной пневмонии. Возбудитель пневмоцистоза — Pneumocystis carinii — внеклеточный паразит многих видов животных, которого отличает строгий тропизм к легочной ткани Весь жизненный цикл пневмоцисты проходит в альвеоле. Вегетативная форма пневмоцисты - трофозоит - прикрепляется к эпителию легкого, выстланного альвеолоцитами I порядка. Физиологический контакт паразита с клетками хозяина осуществляется через систему микропиноцитозных пузырьков. Спорозоит представлен клетками овальной формы (2-3 мкм), окружёнными слизистой капсулой. После инвазии в ткани лёгкого спорозоиты дифференцируются втрофозоиты — плеоморфные клетки с тонкой клеточной оболочкой. Размножается делением; капсула делится в последнюю очередь, предварительно образуя перетяжку и разделяясь на две особи. При окраске по Романовскому-Гимзе окрашиваются в фиолетовый цвет, ядра — в тёмно-синий. После ряда делений некоторые трофозоиты вступают в спорогонию (половой цикл размножения): паразитарное тельце увеличивается, заполняя всю цитоплазму, формируется стенка цисты, и ядро вступает в цикл последовательных делений. Образуетсяциста(диаметром 5-8 мкм), содержащая 8 спорозоитов. При разрыве цисты высвобождаются спорозоиты, дающие при благоприятных условиях начало популяции трофозоитов. Патогенез пневмоцистной инфекции определяется механическим повреждением интерстициальной выстилки легкого как самим паразитом, так и воспалительными клетками: стенки альвеол инфильтрируются мононуклеарами, клетки интерстиция — плазматическими клетками. Толщина альвеолярной стенки увеличивается в 5-20 раз против нормальной; повреждение сурфактанта приводит к ослаблению растяжимости альвеол при длительной экскурсии. Вследствие этих процессов развивается альвеолярно-капиллярный блок, приводящий к тяжелой аноксии и смерти больных от нарастающей дыхательной недостаточности. Лабораторная диагностика. Диагноз обычно устанавливается на основании цитологического исследования бронхоальвеолярного лаважа или ткани легкого, полученного путем трансбронхиальной биопсии при бронхоскопии. Профилактика. Основной этап — раннее выявление и изоляция больных. Общие мероприятия аналогичны таковым при прочих респираторных инфекциях. Лекция: «Тип Простейшие. Простейшие, паразитирующие в тканях человека» Род Plasmodium Род включает более 100 видов, паразитирующих в организмах рептилий, птиц и животных.Четыре вида патогенно для человека и вызывает малярию — трансмиссивное заболевание человека, характеризующееся преимущественным поражением ретикулогистиоцитарной системы и эритроцитов, приступами лихорадки, анемией и гепатоспленомегалией. Plasmodium vivax — возбудитель трехдневной малярии, Р. malariae — возбудитель четырехдневной малярии, Р. falciparum — возбудитель тропической малярии, Р. ovale — возбудитель малярии овале (типа трехдневной). Жизненный цикл различных видов плазмодиев практически одинаковый (основные различия связаны с образованием поколений поражающих эритроциты) включает бесполую стадию(шизогония), проходящую в организме человека, и половую стадию(спорогония),проходящую в организме переносчика — самок комаров рода Anopheles. Спорогония малярийного плазмодия происходит в клетках эпителия ЖКТ комара и продолжается 1-3 нед. Процесс начинается с проникновения мужских и женских гамет (гамонтов) в организм комара с кровью больного. Гамонты сливаются с образованиемзиготы, проникающую далее в стенку кишки и образующие тамооцисты.Содержимое ооцист претерпевает процесс спорогонии — многократно делится и образуетспорозоиты (веретенообразные клетки длиной 11-15 мкм), диссеминирующие по всему организму насекомого. Часть из них проникает в слюнные железы, делая комара переносчиком болезни. Тканевая илиэкзоэритроцитарная шизогония плазмодия происходит в гепатоцитах человека и продолжается 1-2 нед (цикл размноженияР. falciparumи Р.malarieвпечени варьирует в пределах 10-18 сут). Через час после кровососания спорозоиты проникают с кровотоком в клетки печени, где размножаются и делятся. В результате деления образуютсятканевые мерозоиты (каждый спорозоит может образовать от 2000 до 40 000 мерозоитов), разрушающие гепатоциты и проникающие в кровоток. Эритроцитарная шизогония происходит после проникновении мерозоитов в эритроциты. Проникшие в клетки мерозоиты превращаются вшизонты –стадиюбесполого развития плазмодия. В дальнейшем с шизонтами происходят определенные морфологические изменения, которые позволяют выделить стадии эритроцитарного цикла: 1. Стадию кольца 2. Стадию амебоидного (лентовидного) шизонта 3. Стадию меруляции Продолжительность цикла развития для Р. malariae составляет 72 ч, для других видов — 48 ч. С наступлением эритроцитарной шизогонии размножение Р. malariae и Р. falciparum в печени прекращается, однако у Р. vivax и Р. ovale часть спорозоитовостаётся в гепатоцитах, образуя «дремлющие» очаги, дающие отдалённые рецидивы. Клинические проявления. В зависимости от вида возбудителя инкубационный период при малярии варьирует от 8 до 25 суток (при трёхдневной малярии может достигать 8-14 месяцев). Для всех форм типичны лихорадка, анемия и нарушения кровообращения. Проявления заболевания развиваются при разрушении эритроцитов периферической крови. Наиболее тяжело протекает тропическая малярия. Лихорадка наблюдается в момент выхода мерозоитов из разрушенных эритроцитов; интервалы между проявлениями приступов зависят от биологического цикла паразита. Начало острое, температура тела может достигать 40-41,7°С (обычно подъём наблюдают в дневное время). Через несколько часов она литически снижается до 35-36 °С. При разрушении эритроцитов в кровь выделяетсяэндопироген.Определённую роль в развитии лихорадочной реакции могут играть ИЛ-1 ( интерлейкин-1 образуется активированными макрофагами, В-лимфоцитами; один из эффектов ИЛ-1 – пирексия) и фактор некроза опухолей, выделяемый также макрофагами, активируемыми во время утилизации остатков эритроцитов. Анемия — следствие массивного лизиса эритроцитов и фагоцитоза поражённых клеток фагоцитами. Нарушения кровообращения в первую очередь опосредованы подъёмами температуры тела. Дилатация сосудов приводит к снижению ОЦК и АД. Последующий спазм сосудов, повышенная вязкость крови, закупорка капилляров остатками эритроцитов приводят к ишемии органов и тканей. Заболевание часто сопровождаютспленомегалия (увеличение не всегда соответствует тяжести заболевания) итромбоцитопения. Факторы организма, влияющие на заболеваемость: Лица, эритроциты которых не несут Аг группыDuffy, обладают естественной резистентностью к возбудителям малярии (отсутствуют у многих представителей негроидной расы). Естественной резистентностью обладают лица с врождённымдефицитом глюкозо-6-дегидрогеназы, т.к. паразиты не способны использовать глюкозо-монофосфатный шунт в качестве источника энергии и в подобных условиях не могут развиваться в эритроцитах. Лица с гемоглобинопатиями также резистентны к заражению, т.к. паразиты не способны размножаться в эритроцитах с изменённой морфологией, например при серповидноклеточной анемии. Лабораторная диагностика малярии основана на выявлении паразитов в крови и соответствующей симптоматике. Для приготовления мазков пригодна капиллярная и венозная кровь. Мазки окрашивают по Райту или Романовскому Гимзе. Различные виды дифференцируют по морфологическим признакам. Для экспресс-диагностики возможна микроскопия крови в толстой капле (препараты окрашиваются без фиксации). Следует помнить, что в препаратах эритроциты разрушаются, лейкоциты деформируются, а возбудитель может частично сморщиваться.
Лечение. История терапии малярии насчитывает более 350 лет (в 1640 г. испанцы завезли в Европу кору хинного дерева, употреблявшуюся индейцами в Эквадоре в качестве противолихорадочного средства). Длительное время хинин — алкалоид коры хинного дерева (Cinchona) — оставался единственным средством химиотерапии. Современный арсенал препаратов позволяет ингибировать эритроцитарную шизогонию (препятствуя развитию приступов лихорадки), внеэритроцитарную шизогонию (препятствуя развитию рецидивов) и элиминировать циркулирующие гамонты (препятствуя переносу возбудителя от человека к человеку). Препараты, действующие одновременно по трем указанным направлениям, отсутствуют. Приступы лихорадки купируют многие препараты. Среди них наиболее известно производное 4-аминохинолина —хлорохин (в отечественной фармакопее —хингамин). Препарат активен против всех видов плазмодиев, однако существуют формы, резистентные к его действию. Профилактика. Смысл профилактики сводится к разрыву биоценоза плазмодий-комар-человек, что может быть достигнуто терапевтическим уничтожением возбудителя в организме человека. Несмотря на ликвидацию малярии на территории бывшего СССР, вероятность ее возобновления в РФ постоянно возрастает. Это связано с нарушением системы контроля за местами выплода комаров рода Anopheles и постоянным завозом малярии из стран юго-восточной Азии, Африки и Латинской Америки. В связи с этим необходимо проводить исследование на малярию независимо от сезона, осуществлять лечение и контроль за носителями. Несмотря на многочисленные попытки, эффективные средства вакцинопрофилактики отсутствуют.
Toxoplasma gondii Вид включен в состав типа Apicomplexa класса Sporozoea отряда Eucoccidiida подотряда Eirnenina семейства Emeriidae. Вызывает токсоплазмоз — паразитарную инфекцию, характеризующуюся хроническим течением, поражением нервной системы, увеличением печени и селезенки, частым поражением скелетных мышц и миокарда. Toxoplasma gondii — внутриклеточный паразит морфологически напоминающий вытянутую дольку апельсина. Длина 4-7 мкм, один конец закруглен. По Романовскому-Гимзе цитоплазма окрашивается в голубой цвет, ядро — в красно-фиолетовый. Заболевание распространено повсеместно. Возбудитель выделен практически от всех млекопитающих и многих птиц. Заражение человека происходит алиментарным путем при проникновении ооцист или тканевых цист (при употреблении сырых или полусырых мясных продуктов, но чаще с немытыми овощами и фруктами), реже через кожу (при разделке туш, работах с лабораторным материалом) и трансплацентарно от беременных (в среднем 1:2700 нормальных родов). Вероятность заболевания токсоплазмозом увеличивается с возрастом. Серологическое обследование установило инфицированность Т. gondii 50% взрослых американцев. Инфицированность населения разных стран составляет от 4 до 68%. Жизненный цикл включает стадии полового и бесполого размножения. Первичные и основные хозяева — домашние кошки и прочие представители семейства кошачьих, в организме которых происходит половое размножение возбудителя. Первичное заражение кошек происходит при поедании грызунов содержащих ооцисты, из которых выходят паразиты (спорозоиты) проникающие в клетки кишечника и превращающиеся в трофозоиты которые размножаются бесполым путем (шизогония). Половое размножение возбудителя также происходит в клетках слизистой оболочки кишечника. Образовавшиеся в результате бесполого размножения мерозоиты разрушают эпителиальные клетки и проникают в подлежащие слои кишечной стенки, где трансформируются в гаметоциты. Слияние разнополых гаметоцитов приводит к образованию зиготы (ооцисты). Ооцисты — округлые образования с плотной бесцветной двухслойной оболочкой диаметром 9-14 мкм (рис. 61, 62). Из организма кошек выделяются с испражнениями. Ооцисты хорошо сохраняются в почве, животные в том числе грызуны заражаются при их заглатывании. Весь цикл репродукции в организме окончательного хозяина занимает 1-3 нед. Промежуточные хозяева. Токсоплазмы поражают человека, многих диких и домашних животных и птиц, в организме которых паразит проходит бесполый цикл развития и размножения. Из проникших в организм ооцист выходят паразиты, активно поглощаемые макрофагами. Фагоцитоз носит незавершенный характер. Возбудитель (спорозоиты) диссеминирует по лимфатическим сосудам с макрофагами. В цитоплазме макрофагов начинается первый этап шизогонии. На более поздних этапах шизогонии макрофаги погибают и высвободившиеся паразиты (тахизоиты) инвазируют в клетки организма (подвержены любые ядросодержащие клетки). Для острой стадии инфекции характерно образование в пораженных клетках скоплений токсоплазм (псевдоцисты). При их разрушении паразиты инвазируют соседние клетки и цикл повторяется. Паразитемия развивается только в острой стадии. При хронических процессах возбудитель образует истинные цисты с плотной оболочкой (средний размер 100 мкм). Каждая циста содержит более сотни паразитов (брадизоиты), расположенных так плотно, что на препаратах видны одни ядра. Эта фаза — конечная для паразита в организме всех животных, исключая окончательного хозяина, в котором завершается жизненный цикл. Клинические проявления. Большинство случаев токсоплазмоза протекает бессимптомно. На характер проявлений существенно влияет общее состояние организма. У здоровых людей токсоплазмоз может проявляться умеренной лимфаденопатией (обычно шейных лимфатических узлов). Прочие проявления могут включать фарингит, лихорадку, сыпь, гепатоспленомегалию и атипичный лимфоцитоз. Часто заболевание имитирует инфекционный мононуклеоз. В тяжелых случаях можно наблюдать менингоэнцефалит, пневмонию, хориоретинит, эндокардит и поражения внутренних органов. У лиц с иммунодефицитами, включая СПИД, заболевание приобретает тяжелый преимущественно фатальный характер. Наиболее часто наблюдают активизацию латентной инфекции на фоне приема иммунодепрессантов. У подобных пациентов острое заболевание может приводить к некротизирующему энцефалиту, эндокардиту и пневмониям. Наиболее частое и грозное осложнение — энцефалит (выявляют у 50% больных), дающий до 90% всех летальных исходов при токсоплазмозе. Врождённый токсоплазмоз. При заражении беременной женщины возбудитель проникает в плод через плаценту. В результате плод либо погибает (выкидыш, мертворождение), либо рождается с симптомами острого врожденного токсоплазмоза — интоксикацией, лихорадкой, желтушностью, поражениями печени, селезёнки, лимфатических узлов и ЦНС. Нарушения более выражены при заражении в I триместр беременности. Лабораторная диагностика. Выявление возбудителя проводят микроскопией полученных образцов, возможно выделение токсоплазм из биоптатов и биологических жидкостей с последующим культивированием на 10-11 суточных куриных эмбрионах или клетках HeLa. В лечебных учреждениях наиболее доступны серологические тесты на выявление возбудителя. Микроскопия. При подозрении на токсоплазмоз исследуют кровь, СМЖ, пунктаты лимфатических узлов, остатки плодных оболочек, а также трупный и биопсийный материалы К результатам микроскопии следует относиться с осторожностью, т. к. необходимо дифференцировать острую инфекцию от латентной хронической. Мазки и срезы окрашивают по Романовскому-Гимзе или Райту. Выявление Т. gondii в тканях мозга осуществляют электронной микроскопией, либо различными иммунофлюоресцентными методами. Биологическая проба. Наибольшую ценность имеет выделение токсоплазм, полученных от животных, зараженных клиническим материалом. Белым мышам парентерально вводят кровь лиц, подозрительных на наличие токсоплазм, что помогает выявить острую форму болезни микроскопией образцов тканей зараженных животных. Серологическая диагностика. AT к токсоплазмам выявляют с помощью РСК, РПГА, латекс агглютинации. Определение IgM. AT появляются на ранних сроках заболевания. Этот факт используют для диагностики наследственного токсоплазмоза, т. к. IgM не проходят через плаценту и их наличие у новорожденного свидетельствует об инфицировании. AT можно идентифицировать методом непрямой ммунофлюоресценции. Титры равные 1:80 и выше указывают на наличие токсоплазмоза. Тесты относительно неспецифичны, трудно поддаются стандартизации и в широкой практике не применяются у новорожденных и пациентов с иммунодефицитами. Лечение и профилактика.Пациенты с нормальным иммунным статусом и отсутствием проявлений не нуждаются в специфическом лечении. Пациенты с тяжёлыми формами, глазными поражениями или иммунодефицитами, а также беременные женщины нуждаются в проведении курса терапии. Препараты выбора — сульфаниламиды и пириметамин, применяемые комбинированно. Для профилактики всех форм токсоплазмоза важно соблюдать правила личной гигиены и правила содержания кошек. Особенно тщательно меры предосторожности следует соблюдать беременным женщинам, пациентам с иммунными расстройствами и медицинскому персоналу, контактирующему с инфицированным материалом.
Leishmania Все виды — облигатные внутриклеточные паразиты млекопитающих, у человека некоторые виды вызываютлейшманиозы — группу инфекций с чётко очерченными клиническими проявлениями. Поражения разделяют на основныетипа: 1.висцеральный лейшманиоз (кала-азар), 2. кожный лейшманиоз Каждый тип клинически и географически вполне определён; этиологические агенты морфологически тождественны, передача осуществляется различными видами москитов. После выздоровления развиваетсяпожизненная штаммоспецифическая невосприим-чивость. Возбудители: Группа L. tropica (L. tropica подвид tropica (L tropica подвид minor), L. tropica подвид major) — возбудители кожных лейшманиозов Старого Света (Африка, Азия). Группа L. donovani (L. donovani подвид donovani, L. donovani подвид infantum, L donovani подвид archibaldii) — возбудители висцеральных лейшманиозов Старого Света. Морфология. Лейшмании проходят2 стадии развития безжгутико-вую и жгутиковую. Жгутиковые формы (промастиготы) — подвижные, развиваются в теле насекомого хозяина-переносчика (москита). Тело веретенообразное, длиной 10-20 мкм.Кинетопласт имеет вид короткой палочки и расположен в передней части тела; жгутик длиной 15-20 мкм. Размножаются продольным делением. Безжгутиковые формы (амастиготы) — паразитируют в клетках млекопитающих; клетки овальные, длиной 2-6 мкм, содержат кариосому и ядро. Ядро округлое, занимает 1/3 клетки, при окраске по Романовскому—Гимзе цитоплазма голубовато-сиреневая, ядро и кинетопласт красно-фиолетовые. Размножаются простым делением. Жизненный цикл. Лейшманиозы относят к группе трансмиссивных инфекций, переносчиками служат кровососущие москиты родов Phlebotomus.. Переносчики заражаются при кровососании на больных людях и животных. В первые же сутки заглоченные амастиготы превращаются в кишечнике в промастиготы, начинают делиться и через 6-8 сут скапливаются в глотке москита. При укусе человека или животного возбудитель проникает в ранку и внедряется в клетки кожи или внутренних органов - в зависимости от вида лейшманий. Определённая роль в диссеминировании возбудителя принадлежит мононуклеарным фагоцитам. После инвазии в клетки млекопитающих промастиготы превращаются в амастиготы. Кожный лейшманиоз Старого Света - возбудитель (L. tropica подвид major) Эпидемиология. Естественный резервуар — мелкие грызуны (мыши, крысы, даманы), переносчики — москиты Phlebotomus. Кожный лейшманиоз — эндемичная инфекция с наибольшей заболеваемостью в осенние месяцы. В эпидемиологическом плане характерноползучее распространение, постепенно охватывающее отдельные группы населения. Подавляющее большинство очагов кожного лейшманиоза расположено в районах, граничащих с пустынями с низким стоянием подземных вод Клинические проявления. Инкубационный период длится от 2 нед до 5 мес. Папулёзная стадия. По окончании инкубационного периода на коже образуется узел, увеличивающийся до размеров лесного ореха. Отмечают увеличение регионарных лимфатических узлов. Папулы изъязвляются; дно язвы покрыто грануляционной тканью, края воспалённые, возможно формирование дочерних поражений. В зависимости от возбудителя наблюдают формирование «сухих» (L. tropica подвид major) или «мокрых» (L. tropica подвид tropica) безболезненных язв. Через 3-12 мес наблюдаютспонтанное излечение с образованием грубого пигментированного шрама («печать дьявола»). Диагностика. Окончательный диагноз ставят при обнаружении возбудителя в мазках, окрашенных по Романовскому-Гимзе. Материал получают соскабливанием скальпелем папул или краёв язв до появления сукровицы. Лейшманий легко обнаружить в начальной стадии изъязвления, в гнойном отделяемом можно выявить лишь деформированных или разрушающихся паразитов, что затрудняет диагностику. В затруднительных случаях можно засеять материал из кожных поражений на агар с дефибринированной кроличьей кровью. В положительных случаях на 2-10 сут развиваются промастиготы.
Висцеральные лейшманиозы Выделяют висцеральный,вызываемый L. donovani подвид donovani,исредиземноморскосреднеазиатский висцеральный лейшманиоз (детский лейшманиоз), вызываемый L. donovani подвид infantum. Клинические и эпидемиологические особенности существенно варьируют в зависимости от географии заболеваний. Клинические проявления Промастиготы лейшманий циркулируют в кровотоке и поглощаются тканевыми макрофагами костного мозга, селезёнки, печени и лимфатических узлов. В них паразиты размножаются, вызывая их увеличение (особенно печени и селезёнки) с последующей атрофией. Основной симптомокомплекс формируется через 3-12 мес после заражения. В Азиатском регионе в 75% случаев отмечают появление симптомов через 1 мес после заражения. Практически всегда присутствуетлихорадка, имеющаянеправильный характер.Температура тела может повышаться резко либо постепенно. Лихорадочные приступы продолжаются, постепенно угасая, в течение 2-8 нед, а затем появляются с нерегулярными интервалами. Физикальное обследование выявляет гепатоспленомегалию, лимфаденопатии и отёки. У лиц со слабой пигментацией кожи можно наблюдать сероватые пятна на лице и голове (на фарси кала-азар —чёрная лихорадка). Анемия итромбоцитопения с последующими кровоизлияниями характерны для большинства случаев. В периферической крови отмечают агранулоцитоз (количество лейкоцитов уменьшается ниже 4xlO9/л). Диагностика аналогична таковой при прочих лейшманиозах. Материал для исследования — биопунктаты костного мозга, печени, селезёнки и лимфатических узлов. Данные серологических исследований обычно неспецифичны. Профилактика висцеральных лейшманиозов включает подворные обходы для раннего выявления заболевших, отстрел бродячих собак и регулярные осмотры ветеринарами домашних животных. Профилактика всех видов лейшманиозов должна включать уничтожение переносчиков, мест их выплода, обработку мест пребывания людей ядохимикатами и меры предохранения от укусов (репелленты, противомоскитные сетки и т.д.)
Основные методы обнаружения и исследования паразитических простейших: 1.Протозооскопия – исследование с помощью микроскопа нативных мазков, а также обработанных и окрашенных постоянных препаратов. а). Приготовление и исследование нативных мазков: на предметное стекло наносят большую каплю исследуемого содержимого – слизистых фекалий, содержимого 12-перстной кишки, мокроты и т.д. Каплю накрывают покровным стеклом. Если исследуемый материал густой, то на предметное стекло добавляют физиологический раствор, с помощью деревянной лучинки готовят равномерную смесь. Все простейшие и их цисты нативных мазках бесцветны, однако вегетативные формы обладают характерной для каждого вида подвижностью, что позволяет легко обнаруживать их. Внутренняя структура простейших и цисты лучше выявляются при окрашивании наивных мазков. б). Методы концентрирования (обогащения) цист. При небольшом содержимом цист в исследуемом материала применяют различные методы концентрации их, основанные на всплывании цист в растворах с высоким удельным весом (растворы сернокислой меди, сернокислого цинка, сахара) или осаждении в жидкостях с низким удельным весом (эфирно-формалиновая смесь). 2. Культивирование –посев материалов на питательные среды и микроскопическое исследование их после инкубирования в термостате. Оно позволяет увеличить частоту обнаружения паразитов, а также широко используется для изучения действия лекарств и антигенных особенностей простейших. Культивирование чаще проводится на жидких питательных средах, главными компонентами которых являются сыворотка крови или яичный белок, с добавлением солей, аминокислот, витаминов и других веществ. Серологические методы 4. Заражение лабораторных животныхприменяется для изучения патогенных свойств простейших, эффективности лекарственных препаратов. В качестве животных используют крыс, мышей, морских свинок, золотистых хомячков. Заражающий материал (культура простейших, содержимое кишечника и т.д.) вводится с помощью шприца в слепую кишку после лапаротомии предварительно наркотизированного животного.
|