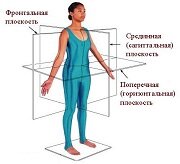
ПОЗНАВАТЕЛЬНОЕ Сила воли ведет к действию, а позитивные действия формируют позитивное отношение Как определить диапазон голоса - ваш вокал Игровые автоматы с быстрым выводом Как самому избавиться от обидчивости Противоречивые взгляды на качества, присущие мужчинам Вкуснейший "Салат из свеклы с чесноком" Натюрморт и его изобразительные возможности Применение, как принимать мумие? Мумие для волос, лица, при переломах, при кровотечении и т.д. Как научиться брать на себя ответственность Зачем нужны границы в отношениях с детьми? Световозвращающие элементы на детской одежде Как победить свой возраст? Восемь уникальных способов, которые помогут достичь долголетия Классификация ожирения по ИМТ (ВОЗ) Глава 3. Завет мужчины с женщиной Оси и плоскости тела человека - Тело человека состоит из определенных топографических частей и участков, в которых расположены органы, мышцы, сосуды, нервы и т.д.
| Синдром хронической почечной недостаточности
Синдром хронической почечной недостаточности (ХПН)– синдром, развивающийся на конечной стадии многочисленных поражений почек и характеризующийся нарушением и недостаточностью экскреторной и регуляторной функций почек. В течение ХПН выделяют три стадии: компенсация, декомпенсация и уремия. Этиология и патогенез. ХПН может развиваться при многочисленных заболеваниях, которые по аналогии с ОПН условно разделяют на три группы: преренальные, ренальные и постренальные (табл. 66). Возникновение ХПН может быть обусловлено поражением клубочков, интерстиции или сосудов, но у почек имеется высокая функциональная адаптация. При прогрессировании поражения почек происходит снижение их функции, но гомеостаз может поддерживаться на нормальном уровне за счет активации гормональных систем и изменения гломерулотубулярного баланса (стадия компенсации). В стадию декомпенсации выявляют азотемию, проявляющуюся в увеличении содержания в плазме уровней мочевины и креатинина. Уремия сопровождается нарастанием азотемии, нарушениями вводно-солевого равновесия и возникновением клинических симптомов. Основные причины хронической почечной недостаточности Группы факторов Заболевания Преренальные Стеноз, аневризма и эмболия почечной артерии Тромбоз нижней полой вены Ренальные Хронический гломерулонефрит Хронический тубуло-интерстициальный нефрит Хронический пиелонефрит Поликистоз почек Сахарный диабет, артериальная гипертония, амилоидоз, ишемическая нефропатия, СКВ, системные васкулиты, миеломная болезнь Постренальные Длительная обструкция мочевыводящих путей Клиника. В стадию компенсации у большинства больных нет никаких симптомов. Нарушение функции почек может быть установлено только при исследовании скорости клубочковой фильтрации, которая в эту стадию составляет 20–40 мл/мин. В стадию декомпенсации могут быть неопределенные симптомы: слабость, утомляемость, сонливость. Но у большинства больных наблюдаются никтурия, обусловленная нарушением способности почек концентрировать мочу в ночное время, полиурия и артериальная гипертония. СКФ снижается до 5–10 мл/мин. В крови повышается содержание мочевины и креатинина, снижается количество эритроцитов, развивается умеренный ацидоз с содержанием СО2 в плазме от 15 до 20 ммоль/л. Уремия имеет характерные клинические и лабораторные проявления. У больных развиваются мышечная слабость и апатия, снижается ясность мышления, появляются нервно-мышечные симптомы (периферические невропатии, нарушения чувствительности, мышечные спазмы). Почти у всех больных имеются жалобы со стороны органов пищеварения (анорексия, тошнота, рвота, стоматит, неприятный вкус во рту). Язык сухой, коричневый,изо рта ощущается запах мочи или аммиака. При уремии часто развиваются желудочно-кишечные язвы и кровотечения. Для ХПН характерны артериальная гипертензия и в терминальной стадии – фибринозный перикардит. Гипертензия и задержка почками натрия и воды приводят к сердечной недостаточности и/или ортостатическим отекам. У больных с терминальной стадией ХПН нередко выявляют сухой или экссудативный плеврит. Экссудат имеет геморрагический характер и содержит небольшое количество мононуклеарных фагоцитов. Нарушения обмена кальция, фосфора и витамина Д в сочетании с развивающимся гиперпаратиреоидизмом приводит к почечной остеодистрофии и остеомаляции. Понижение костного метаболизма возникает, кроме того, вследствие задержки алюминия в организме при приеме связывающих фосфат средств, в состав которых входит алюминий, и при лечении гемодиализом. Основными признаками остеодистрофии и остеомаляции являются боли в костях, переломы, кальцификация мягких тканей, кожный зуд и мышечная слабость. Уровень фосфора сыворотки обычно повышен, а кальция снижен. Уровень паратиреоидного гормона сыворотки значительно повышен. Рентгенологическое исследование выявляет поднадкостничную резорбцию костной ткани, неравномерный остеосклероз и ложные переломы костей. У многих больных кожа имеет желто-коричневую окраску, на коже наблюдается кристаллизация мочевины из пота ("припудривание" кожи). Больных с уремией беспокоит мучительный зуд.В крови больных выявляют нормохромную анемию, лимфопению и тромбоцитопению, значительное повышение креатинина, мочевины, мочевой кислоты, аммиака. Изменения электролитного баланса проявляются повышением в сыворотке концентрации фосфатов, щелочной фосфатазы и паратиреоидного гормона, гиперкалиемией, гипонатриемией и гипермагниемией. Осмомолярность мочи составляет 300–320 мОсм/кг. В моче выявляют восковидные цилиндры. СКФ становится меньше 5 мл/мин. Прогноз зависит от основного заболевания и развившихся осложнений, которые могут вызвать острое снижение почечной функции. Прогрессирование основного заболевания почек обычно не поддается лечению, но диетическое питание, дозированное потребление воды и солей, коррекция ацидоза, метаболизма фосфата, кальция, паратгормона и витамина Д могут замедлить развитие декомпенсации. Тем не менее у больных появляется олигурия, прогрессирует гиперкалиемия, развивается перикардит, свидетельствующие о претерминальном состоянии. Прогноз у таких больных может быть улучшен с помощью диализа или трансплантации почки. 3.задача 4 4.Экг 5.Анализ крови
Билет 9. 1. Правожелудочковый толчок и сердечное дрожание Правожелудочковый толчок, его еще обозначают как сердечный, пальпируется после осмотра околосердечной области. У большинства здоровых людей данный толчок не пальпируется, за исключением детей и молодых лиц до 30 лет, имеющих телосложение ближе к астеническому типу. Пульсация выявляется чаще в IV межреберье у левого края грудины. Наличие у лиц среднего и старшего возраста правожелудочкового толчка свидетельствует о гипертрофии правого желудочка. Последняя наблюдается при пороках трехстворчатого клапана (стеноз и недостаточность), митральномстенозе, дефектемежжелудочковой перегородки, пороках легочной артерии, хронических заболеваниях органов дыхания, сопровождающихся легочной гипертонией. Для диагностики важное значение имеет выявление с помощью пальпации сердечного дрожания. Механизм этого симптома связан с прохождением крови через узкое отверстие и возникновением низкочастотных колебаний, которые передаются на поверхность грудной клетки. Сердечное дрожание или как его еще обозначают «кошачье мурлыканье», появляется при пороках сердца. Взависимости от периода сердечного цикла, когда возникает и пальпируется сердечное дрожание, выделяют систолическое, диастолическое и систолодиастолическое. Систолическое дрожание пальпируется при стенозе устья аорты во 2-ом межреберье у правого края грудины, стенозе устья легочной артерии во 2-ом межреберье у левого края грудины, дефекте межжелудочковой перегородки в 4-ом межреберье у левого края грудины. Диастолическое дрожание наблюдается при митральном стенозе в области верхушки, стенозе правого атриовентрикулярного отверстия в области мечевидного отростка справа от грудины. Систоло-диастолическое дрожание возможно пропальпировать при открытом артериальном протоке во 2-ом межреберье слева от грудины.
2.Синдром воспалительного инфильтрата в легких.Синдром воспалительного инфильтрата в легких возникает при значительном уплотнении легочной ткани вследствие заполнения альвеол воспалительным экссудатом с фибрином .Это имеет место при пневмококковой пневмонии во II стадии (стадии разгара). Жалобы: одышка смешанного характера; боль, усиливающаяся при дыхании и кашле; кашель с "ржавой мокротой"; лихорадка постоянного типа. Осмотр. Состояние средней тяжести или тяжелое, цианоз слизистых оболочек, гиперемия щеки на стороне поражения, herpes labialis, асимметрия дыхательных движений грудной клетки, отставание пораженной стороны. При пальпации выявляется боль в области поражения и усиление голосового дрожания; при перкуссии над зоной инфильтрата определяется бедренный тон; при аускультации – патологическое бронхиальное дыхание, усиление бронхофонии; при рентгенологическом исследовании – затемнение доли легкого 3.Задача 30( язвенная болезнь желудка) 4. ЭКГ 5.Анализ крови
Билет 10 1.Общий осмотр. Состояние больных (удовлетворительное, средней тяжести и тяжелое) определяется тяжестью заболевания. Положение больных может быть активным, пассивным и вынужденным. К последнему, например, относится положение ортопноэ (от греческого orthos – стоя, pnoe – дыхание). Оно характеризуется уменьшением одышки в положении сидя и наблюдается у больных с бронхиальной астмой во время приступа удушья. При этом больные стараются упираться руками о бедра, о край кровати, что приводит к облегчению дыхания за счет участия вспомогательной мускулатуры. Из других вынужденных положений следует назвать: – положение на больном боку при сухом плеврите, что приводит к уменьшению боли за счет снижения трения плевральных листков и ограничения участия в акте дыхания пораженной стороны – платипноэ (от греческих слов platy – плоско, pnoe – дышать) – улучшение дыхания в положении лежа; встречается при двустороннем поражении легких, например, при множественной рецидивирующей тромбоэмболии ветвей легочной артерии, двусторонней нижнедолевой пневмонии, когда в вертикальном положении одышка усиливается за счет прилива крови и ухудшении вентиляционно-перфузионного соотношения в нижних долях; – положение на здоровом боку, когда больному легче дышать за счет улучшения кровоснабжения непораженного легкого при односторонних обтурационном и компрессионном ателектазах; однако, в ряде случаев (пневмония), это положение становится опасным из-за возможности попадания гноя из пораженной стороны в здоровую. Изменение цвета кожи и видимых слизистых оболочек имеет важное диагностическое значение. Цианоз (синюшность) – наиболее часто встречаемое изменение окраски кожи при заболеваниях органов дыхания, обусловленное альвеолярной гипоксией и увеличением содержания восстановленного гемоглобина. Бледность кожного покрова связана с развитием сопутствующей анемии имеет место при хронических нагноительных заболеваниях легких, раке и легочном кровотечении. На лице может выявляться herpes labialis et nasalis, гиперемиящеки на стороне поражения при пневмококковой пневмонии. Поражение легких при системных заболеваниях соединительной ткани сопровождается появлением на коже геморрагической сыпи. При многих хронических нагноительных заболеваниях легких (абсцесс, бронхоэктазы) может встречаться симптом «барабанных палочек» – булавовидное утолщение концевых фаланг пальцев рук. При осмотре шеи определяют степень участия в акте дыхания вспомогательных мышц (кивательной, трапециевидной и др.) и наличие их гипертрофии (увеличение работы при хроническихзаболеваниях легких). Следует оценить состояние шейных вен, расширение и пульсация свидетельствуют о повышении давления в них и развитии сердечной недостаточности, осложняющейтечение заболеваний органов дыхания. Дыхание через плотно сжатые губы указывает на наличие дыхательной недостаточности у больных с обструктивными заболеваниями легких (увеличивается сопротивление выдоху и повышается давление в дыхательных путях, что предотвращает экспираторный коллапс мелких бронхов). Осмотр грудной клетки. Оценивается форма грудной клетки, симметричность расположения ключиц, лопаток, обеих половин грудной клетки, выраженность над- и подключичных ямок, ширина межреберных промежутков, величина эпигастрального угла, частота и глубина дыхания, участие вспомогательной дыхательной мускулатуры в акте дыхания. В норме форма грудной клетки соответствует конституциональному типу телосложения. При различных заболеваниях форма грудной клетки может изменяться. Выделяют следующие патологические формы: – Бочкообразная или эмфизематозная форма характеризуется увеличением передне-заднего размера грудной клетки, находится как бы в положении максимального вдоха; само название говорит о том, что она встречается при синдромах бронхиальной обструкции и эмфиземе легких, при которых имеет место снижение эластических свойств стенок альвеол и нарушение спадения легочной ткани на выдохе, что приводит к затруднению дыхания ;при осмотре обнаруживается выбухание над- и подключичных ямок, участие вспомогательной мускулатуры в акте дыхания, расширение межреберных промежутков, втяжение их во время вдоха. – Для паралитической формы свойственны выраженные признаки астенической грудной клетки: преобладание поперечного размера, атрофия мышц грудной клетки, асимметричное расположение ключиц и лопаток, ребра сильно наклонены книзу, западение надключичных ямок, находится в положении максимального выдоха; эта форма грудной клетки встречается при длительно протекающих и приводящих к истощению хронических воспалительных заболеваниях легких и плевры, туберкулезе, раке легкого – Рахитическая или «килевидная» грудная клетка (pectus carinatum) может встречаться при рахите, она напоминает куриную грудь или киль корабля за счет того, что грудина выдается вперед; в области соединения ребер с грудиной можно обнаружить четкообразные утолщения («рахитические четки»). – Воронкообразная форма грудной клетки (pectus excavatum) характеризуется наличием вдавления в нижней трети грудины («впалая грудь» или «грудь сапожника»), она встречается при аномалиях развития, рахите, синдроме Марфана, деформация грудной клетки может механически оказывать влияние на сокращения сердца, вызывать аритмии. – Ладьевидная грудная клетка в отличие от воронкообразной имеет углубление в области верхней и средней трети грудины, по форме схожее с углублением лодки и описана при сирингомиелии (поражении боковых столбов спинного мозга). – Аномалии развития позвоночника в сагитальной и фронтальной плоскостях могут приводить к развитию кифосколиотической грудной клетки; при этом следует различать деформацию и выпуклость в сагитальной плоскости: кпереди – лордоз, кзади – кифоз; искривление в боковую сторону (во фронтальной плоскости) называется сколиозом; в большинстве случаев встречается их сочетание, особенно кифосколиоз – искривление позвоночника кзади и в сторону; данная деформация приводит к нарушению легочной вентиляции, формированию легочной гипертензии и хронического легочного сердца; причинами кифосколиоза являются туберкулез и травмы позвоночника, полиомиелит, рахит, торакопластика. Важную информацию при осмотре грудной клетки можно получить при определении ее симметричности. В отличие от нормы, когда она симметрична, в патологии выявляют асимметрию грудной клетки в виде увеличения или уменьшения одной из половин. Увеличение объема одной из половин грудной клетки встречается при синдроме гидроторакса (наличие жидкости в плевральной полости воспалительного или не воспалительного характера), пневмоторакса (наличие воздуха в плевральной полости), гидропневмоторакса (одновременном скоплении и жидкости и воздуха в плевральной полости). Параллельно пораженная сторона отстает в акте дыхания и имеет сглаженность межреберных промежутков. Уменьшение одной из половин грудной клетки наблюдается при уменьшении объема легочной ткани вследствие пневмосклероза или оперативного вмешательства (удаление доли или всего легкого), развитии локального или распространенного фиброзного процесса в плевральной полости, при синдроме обтурационного ателектаза (спадение всего или части легкого вследствие закрытия просвета бронха опухолью или инородным телом). Диагностическое значение имеет определение симметричности расположения ключиц, надключичных ямок и лопаток. Так, при развитии туберкулезного инфильтрата в области верхушки легкого, верхнедолевой пневмонии, сухом плеврите, переломе ребер может наблюдаться более высокое расположение ключиц и лопаток вследствие рефлекторного спазма грудных мышц при раздражении болевых рецепторов. Осмотр больного позволяет оценить основные параметры дыхания – тип, частоту, глубину и ритм. Существуют различные физиологические варианты дыхания: грудной тип (реберный), когда дыхательные движения осуществляются за счет сокращения межреберных мышц, присущ женщинам; брюшной тип (диафрагмальный), когда дыхательные движения осуществляются преимущественно за счет сокращения диафрагмы, чаще встречается у мужчин; смешанный тип, когда дыхательные движенияпроисходят за счет сокращения межреберных мышц и диафрагмы, встречается у лиц пожилого возраста. Для нормального дыхания в среднем характерна частота от 16 до 20 в минуту, физиологическое урежение частоты дыхательных движений до 12-14 вминуту наблюдается во время сна, средняя глубина (по дыхательному объему 500 – 800 мл) и правильный ритм. Изменения частоты дыхания бывают в виде учащения или тахипноэ (tachypnoe) и урежения или брадипноэ (bradypnoe). Физиологическое тахипноэ встречается в основном при значительной физической нагрузке, а брадипноэ – во время сна. В патологии тахипноэ свидетельствует о развитии дыхательной недостаточности и вызывается следующими причинами: обструкция дыхательных путей при бронхиальной астме или бронхиолите, хроническом бронхите; снижение объема дыхательной поверхности легких при развитии пневмококковой пневмонии, обтурационном или компрессионном ателектазе, пневмотораксе; ограничение глубины дыхания в результате возникновения болевых ощущений (межреберная невралгия, миозит, сухой плеврит, переломы ребер), при высоком стоянии диафрагмы из-за повышения внутрибрюшного давления (метеоризм, асцит). Брадипноэ обычно наблюдается при поражении центральной нервной системы, нарушении функции дыхательного центра, при гипотиреозе, интоксикациях (почечная и печеночная недостаточность), прием наркотических и седативных препаратов. Изменения глубины дыхания. В физиологических условиях глубина дыхания определяется дыхательным объемом, который в среднем равен 500 – 800 мл. В патологии может наблюдаться гиперпноэ – глубокое и шумное дыхание. Классическим примером служит патологическое дыхание Куссмауля, возникающее при диабетическом кетоацидозе, отравлении метанолом, уремии. Гипопноэ – поверхностное дыхание может встречаться у тучных людей вследствие гиповентиляции (синдромПиквика) и служить предвестником дыхательной недостаточности. Апноэ – отсутствие дыхания в течение 20 сек в бодрствующем состоянии или 30 сек во время сна. Может возникать при обструкции дыхательных путей во время сна или при поражении ЦНС. В любом случае, апноэ является конечным этапом дыхательной недостаточности. Нарушение ритма дыхания. Как уже подчеркивалось, нормальное дыхание характеризуется ритмичным чередованием одинаковых по глубине и продолжительности фаз вдоха и выдоха. Ритм дыхания чаще изменяется вследствие нарушения регуляции деятельности дыхательных мышц нервной системой. В большинстве случаев изменение ритма дыхания сопровождается нарушениями его частотыи глубины. Поражения центров регуляции процесса дыхания могут вызывать следующие виды патологического дыхания: – дыхание Чейн-Стокса характеризуется постепенным увеличением, а затем уменьшением амплитуды дыхательных движений и возникновением пауз (апноэ) продолжительностью до 1 минуты, встречается при тяжелых нарушениях мозгового кровообращения и интоксикациях; – дыхание Грокка напоминает дыхание Чейн-Стокса, но его отличительной особенностью является регистрация слабого поверхностного дыхания вместо пауз, возникает при тех же патологических процессах, что и дыхание Чейн-Стокса, только в более ранних стадиях; – дыханиеБиотта характеризуется одинаковыми по амплитуде ритмическими глубокими дыхательными движениями, возникающими через одинаковые паузы (до 30 сек); – агональное дыхание имеет разные по глубине и продолжительности неритмичные дыхательные движения, наблюдается, как правило, в состоянии клинической смерти.
|