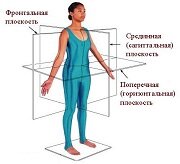
ПОЗНАВАТЕЛЬНОЕ Сила воли ведет к действию, а позитивные действия формируют позитивное отношение Как определить диапазон голоса - ваш вокал Игровые автоматы с быстрым выводом Как самому избавиться от обидчивости Противоречивые взгляды на качества, присущие мужчинам Вкуснейший "Салат из свеклы с чесноком" Натюрморт и его изобразительные возможности Применение, как принимать мумие? Мумие для волос, лица, при переломах, при кровотечении и т.д. Как научиться брать на себя ответственность Зачем нужны границы в отношениях с детьми? Световозвращающие элементы на детской одежде Как победить свой возраст? Восемь уникальных способов, которые помогут достичь долголетия Классификация ожирения по ИМТ (ВОЗ) Глава 3. Завет мужчины с женщиной Оси и плоскости тела человека - Тело человека состоит из определенных топографических частей и участков, в которых расположены органы, мышцы, сосуды, нервы и т.д.
| ЛФК при бронхоэктатической болезни
Бронхоэктатическая болезнь — хроническое заболевание, одним из основных проявлений которого служат бронхоэкта-зы — патологическое расширение бронхов. Бронхоэктатическая болезнь возникает у взрослых чаще при хроническом бронхите и хронической пневмонии, у детей — после гриппа, коклюша, кори. Происходящие при этом патологические изменения в бронхолегочной системе ведут к понижению эластичности в стенке бронхов и возникновению решетчатых, цилиндрических формообразований, заполненных мок- ротой и гноем. Клиническая картина сводится в основном к упорному, стойкому кашлю с выделением большого количества гнойной мокроты, лихорадочным подъемам температуры при задержке мокроты. Наиболее характерен кашель, главным образом в сырые холодные месяцы (зимний кашель), в виде приступов по утрам с выделением застоявшейся за ночь мокроты, а также при перемене положения тела. Мокрота гнойная, трехслойная, иногда до 1 л и более в сутки, часто с примесью крови. Наличие гноя в бронхоэктазе может привести к абсцессу легкого. У больного появляются слабость, быстрая утомляемость, одышка, что в дальнейшем может привести к развитию эмфиземы легких, затем легочно-сердечной недостаточности. Задачи ЛФК: общее укрепление организма, стимуляция более полного выделения мокроты, улучшение вентиляции и газообмена в легких, тренировка дыхательных мышц, укрепление миокарда. В методике ЛФК при бронхоэктатической болезни главное место занимают дренажные упражнения и дренажные положения тела — постуральный дренаж — все это способствует более эффективному удалению из легких патологического секрета. В зависимости от локализации патологического процесса существуют различные положения и упражнения. Для создания лучшего оттока патологического секрета из пораженной верхней доли правого легкого необходимо, чтобы больной сидя на стуле или лежа наклонял туловище влево с одновременным поворотом его на 45° вперед, при этом рука с больной стороны должна быть поднята вверх. В этом положении, откашливаясь, он задерживается на несколько секунд, а инструктор (или при самостоятельных занятиях другой больной, родственник) надавливает синхронно с кашлевыми толчками на верхнюю часть грудной клетки, механически способствуя выведению мокроты. Дренирование полости, находящейся в верхней доле, производится, когда больной лежит на здоровом боку. При этом головной конец кровати опущен на 25—30 см, рука со стороны поражения поднята вверх (вдох). На выдохе, чтобы предупредить затекание мокроты в здоровое легкое, больной медленно поворачивается на живот; в этом положении он находится несколько секунд и кашляет. Инструктор в это время син- хронно с кашлевыми толчками надавливает на верхнюю часть грудной клетки. С учетом топографии бронхов средней доли для ее дренирования больному, сидящему на кушетке (ножной конец кушетки или кровати приподнят на 20—30 см), необходимо медленно полностью откинуться назад. Инструктор при этом легко надавливает на переднюю поверхность грудной клетки, способствуя продвижению мокроты на выдохе; покашливая, больной делает повороты туловища влево и вперед. Поднимаясь с кушетки, он наклоняется вперед, стремясь руками коснуться стоп. Во время наклонов вперед больной выделяет мокроту. Инструктор во время покашливания больного надавливает на область средней доли (переднебоковая поверхность грудной клетки) синхронно с кашлевыми толчками. Затем следует пауза от 30 с до 1 мин и повторение упражнения до 3—4 раз. Дренирование правой нижней доли легкого осуществляется из положения больного лежа на животе с опущенным головным концом кушетки или кровати на 30—40 см, руки опущены иногда до пола. При отведении правой руки в сторону больной делает медленный полуповорот на левый бок, глубокий вдох, затем на медленном выдохе с покашливанием возвращается в исходное положение. Инструктор синхронно с кашлевыми толчками надавливает руками на нижние отделы грудной клетки. Также хорошо мокрота отделяется при поражении правой нижней доли легкого из положения больного на левом боку (ножной конец кровати поднят). На вдохе больной поднимает вверх правую руку, на выдохе — с покашливанием он надавливает ею на боковой и нижний отделы грудной клетки толчкообразно, синхронно с кашлем. Инструктор в это время слегка поколачивает по заднесреднему отделу грудной клетки между лопатками, способствуя тем самым отделению мокроты от стенок бронхов. Выполнение больным динамических дыхательных упражнений, стоя на четвереньках, способствует дренированию бронхов при двустороннем поражении бронхов. Рекомендуется следующее упражнение: на выдохе, сгибая руки, опустить верхнюю часть туловища, таз поднять как можно выше (имитация подлезания). В конце выдоха, покашливая, больной возвраща- ется в исходное положение — вдох. Из основного положения на вдохе больной поочередно поднимает правую руку в сторону и вверх, одновременно опуская здоровую сторону туловища. На выдохе — наклон верхней части грудной клетки как можно ниже, таз поднять как можно выше (имитация подлезания). В конце выдоха — покашливание. Особенно важно следить за улучшением вентиляции и состоянием бронхиального дерева нижних долей легких, поскольку это самые активные в функциональном отношении отделы и именно нижнедолевые бронхоэктазы чаще всего встречаются при гнойных заболеваниях легких. Регулярное выполнение больным 4—5 упражнений сразу после ликвидации острого воспалительного процесса способствует быстрейшему удалению мокроты, восстановлению функции внешнего дыхания. Улучшению вентиляции нижних отделов легких и подвижности диафрагмы способствует выполнение больным упражнений из исходного положения сидя на стуле или лежа на кушетке: разводя руки в сторону, он делает глубокий вдох, затем на выдохе поочередно подтягивает к грудной клетке ноги, согнутые в коленях, в конце выдоха — покашливание и выведение мокроты. В этом же положении (или в исходном положении сидя или лежа) обучению больного правильному вдоху и выдоху способствует упражнение, когда, глубоко вдохнув, он делает медленный выдох, руками надавливая на нижние и средние отделы грудной клетки. ЛФК противопоказана в поздние периоды бронхоэктати-ческой болезни, когда возможны легочные кровотечения, распространение гноя и ухудшение состояния больного. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ ПРИ ПНЕВМОНИИ________________________ Пневмония, иначе — воспаление легких, наиболее распространенное заболевание легких, может возникнуть либо самостоятельно, либо как осложнение после какой-то другой болезни. По течению болезни различают острую и хроническую пневмонию, по клинической картине —очаговую и крупозную. При острой пневмонии, как правило, поражается в основном паренхима легких, а при хронической пневмонии — не только парен- химатозная, но и интерстициальная (промежуточная) ткани. Отличительной особенностью очаговой пневмонии является вовлечение в воспалительный процесс отдельных участков легких — сегментов или долек. Возникает она в разных участках легких, часто начинаясь с поражения бронхов, а затем легочной ткани. При крупозной пневмонии воспалительный процесс захватывает всю долю легких или ее значительную часть. В патогенезе заболевания важное место занимают три пути проникновения возбудителей: бронхогенный, гематогенный и лии-фогенный. При первичных пневмониях ведущим считается бронхогенный путь заражения, при вторичных пневмониях отмечается эндогенный механизм развития воспаления легких. В.И. Маколкин и СИ. Овчаренко (1987) в клинической картине острых пневмоний выделяют следующие синдромы: — интоксикационный — общая слабость, бледность, сни — общие воспалительные изменения — жар, озноб, резкое — воспалительные изменения легочной ткани — появление — вовлечение других органов и систем — изменения со сто К этому следует добавить возникновение сильной колющей боли в груди, усиливающейся при дыхании, нарушение механизма правильного дыхания. Рефлекторное нарушение функций дыхательного аппарата приводит к возникновению у больного поверхностного дыхания и недостаточной вентиляции легких. Слабая экскурсия грудной клетки, недостаточная глубина дыхательных движений приводит у больных, особенно тяжелобольных, к развитию застойных явлений в легких. При воспалении больших участков легких в патологический процесс может вовлекаться и миокард, где происходят дистрофические процессы, что ведет к снижению сократительной способности миокарда. Крупозная и очаговая пневмония характеризуется образованием в просвете альвеол легких экссудата. Экссудат в легочной ткани может полностью рассасываться или осложниться нагноением. Под влиянием медикаментозного лечения, с падением температуры, уменьшением лейкоцитоза усиливается кашель с отделением мокроты. С этого момента необходимы элементарные дыхательные упражнения, способствующие отделению мокроты. Течение хронической пневмонии — длительное, затяжное, с периодами обострений и ремиссий, поэтому ЛФК показана при всех периодах и формах заболевания. Применяется она в комплексе с медикаментозным лечением, физиотерапией, психотерапией и диетотерапией. Противопоказания носят временный характер, к ним относятся: общее тяжелое состояние больного, температура тела 37,5°С и выше, сильные боли, кровотечение, абсцесс легкого, полный ателектаз легкого, дыхательная недостаточность Ш степени, а также тахикардия (ЧСС свыше 100 уд/мин). Основные задачи физической реабилитации при пневмонии: 1) усиление крово-, лимфообращения в легких для ускорения 2) способствование более полному выведению мокроты, про 3) укрепление дыхательных мышц, увеличение экскурсии 4) нормализация механики дыхания: урежение и углубление 5) восстановление адаптации дыхательного аппарата и всего 6) реабилитирующее воздействие на сердечно-сосудистую, Методика реабилитации на стационарном этапе. При пневмонии в условиях стационара больному рекомендуется один из перечисленных двигательных режимов: строгий постельный (редко при необходимости), постельный, расширенный постельный (палатный) и свободный. Назначение двигательного режима зависит от тяжести болезни, ее течения и других факто- ров. При улучшении клинической картины заболевания больной последовательно переводится на следующий двигательный режим. Постельный двигательный режим. ЛФК чаще всего назначается на 3—4-й день пребывания больного в стационаре, при улучшении самочувствия пациента и уменьшения температуры тела ниже 37,5 °С. Средства ЛФК: гимнастические упражнения, дыхательные упражнения, лечебный массаж. Формы занятий: утренняя гигиеническая гимнастика УГГ (5—7 мин), Лечебная гимнастика ЛГ (10—15 мин). _, Метод проведения — гимнастический, способ — индивиду-13(льный (в палате) или малогрупповой (если в одной палате 3— 4 больных). Исходное положение: лежа на спине, боку, сидя з^а кровати, спустив ноги. Применяются простые гимнастические упражнения, которые охватывают мелкие и средние мышечные группы верхних и нижних конечностей, выполняются Повороты и наклоны туловища для предупреждения плевральных спаек. На выдохе больной кашляет, а методист может сдавливать грудную клетку синхронно с кашлевыми толчками, помогая выведению мокроты, с этой же целью используется и толчкообразный выдох. При кашлевом толчке кратковременно повышается внутригрудное давление, что способствует более полному расправлению легкого. Дозировка каждого упражнения 2—4 раза, темп выполнения — медленный, для мелких мышечных групп — средний, соотношение дыхательных упражнений к гимнастическим — 1:1, 1:2. Сначала выполняются статические упражнения, а затем динамические. В конце занятия пульс увеличивается на 8— 12 уд/мин по сравнению с исходным. После окончания занятия рекомендуется массаж (особенно лицам пожилого возраста) конечностей и грудной клетки (поглаживание, растирание, ударные приемы — для отхождения мокроты) в течение 8—10 мин. Расширенный постельный (палатный) двигательный режим. Средства ЛФК: дыхательные и гимнастические упражнения, воздушные ванны в палате, лечебный массаж. Формы занятий: УГГ (8—10 мин), ЛГ (15—20 мин), дозированная ходьба на месте и по палате. Последовательно используются исходные положения лежа на спине, боку, сидя и стоя. В комплексе ЛГ преобладают гимнастические упражнения для плечевого пояса и верхних конечностей в сочетании с дыхательными. Включаются упражнения с предметами: гимнастической палкой, медицинболом. Дозировка упражнений 4—6 раз. Темп — для мелких мышечных групп — быстрый, для средних и больших — средний. Соотношение ДУ к ГУ — 1:1; 1:2. Дыхательным упражнениям на этом этапе уделяют большое внимание, они призваны увеличивать силу дыхательной мускулатуры и подвижность диафрагмы, способствовать отхождению мокроты и восстановить правильный механизм внешнего дыхания. После окончания занятия рекомендуется массаж плечевого пояса, грудной клетки и нижних конечностей. Свободный двигательный режим. При благоприятном течении пневмонии больной с остаточными явлениями в легочной ткани на 10—14-й день пребывания в стационаре переводится на свободный режим. Средства физической реабилитации позволяют восстановить структуру органов дыхания и их функцию, адаптировать организм больного к постоянно возрастающим физическим нагрузкам и подготовить его к бытовой и профессиональной деятельности. Средства ЛФК: физические упражнения, естественные факторы природы, лечебный массаж, по возможности механотерапия. Формы ЛФК: УГГ (10—15 мин), ЛГ (20—25 мин), самостоятельные занятия физическими упражнениями, тренировочная ходьба по ступенькам лестницы, дозированная ходьба и др. Занятия проводятся в положении больного сидя и стоя, упражнения охватывают все мышечные группы, используются различные предметы и снаряды. Так, часть упражнений проводится у гимнастической стенки — наклоны туловища в сочетании с дыхательными упражнениями в соотношении с гимнас-■ тическими 1:2, 1:3. Занятия включают также подвижные игры и ряд общеразвивающих и дыхательных упражнений, выполняемых при ходьбе. Лечебный массаж назначается по показаниям и после занятий физическими упражнениями. Тренировочная ходьба по ступенькам лестницы начинается с освоения 9—11 ступеней, с каждым занятием увеличиваясь на 3—5 ступеней. Скорость подъема — 1 ступень за 1—2 с. Дозированная ходьба назначается больному на территории парковой зоны стационара (если она имеется). В первый день ему рекомендуют пройти 300—500 м со скоростью 50—60 шагов/мин. Расстояние ежедневно следует увеличивать на 100—200 м, а скорость ходьбы — на 5—7 шагов/мин. Во время занятий необходим контроль за состоянием больного. После выписки из стационара больным, перенесшим пневмонию, рекомендуется продолжить занятия лечебной физкультурой по месту дальнейшего восстановительного лечения: либо в поликлинике (в домашних условиях под контролем методиста ЛФК), либо в санаторно-курортных условиях. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ ПРИ ПЛЕВРИТАХ________________________ Плеврит — воспаление листков плевры, покрывающих легкие, внутреннюю часть грудной клетки, диафрагму и органы средостения. Кроме дыхательного аппарата в патологический процесс вовлекаются ряд других систем и органов: сердечнососудистая система, органы пищеварения, печень. Плеврит бывает: сухой, или фибринозный; выпотный, или экссудативный, и гнойный. Гнойный плеврит бывает следствием поражения легочной ткани (абсцесс легкого, туберкулез легких, ранение грудной клетки). Сухой, или фибринозный плеврит — воспаление плевры с образованием на ней фибринозного налета, с минимальной продукцией жидкости. Бывает следствием пневмонии, ТБЦ и т.д. У больного имеется острая колющая боль, усиливающаяся при глубоком вдохе и кашле. Экссудативный плеврит — воспаление плевры с выпотом в плевральную полость жидкого экссудата, чаще серозно-фиброзного. Большое количество экссудата делает положение больного тяжелым, появляется одышка, цианоз, вынужденное полусидячее положение. Скопление экссудата, как правило, происходит в нижнебоковых участках грудной клетки, он может располагаться и в междолевой щели или задерживаться спайками. В результате скопления экссудата в полости плевры и изменения соотношения эластичных сил внутри грудной клетки последняя принимает инспираторное положение с выбуханием грудной стенки на больной стороне. Ограничение экскурсии, оттеснение диа- фрагмы экссудатом книзу, болезненность при дыхании и сдавливание экссудатом легкого — все это приводит к поверхностному дыханию, уменьшению жизненной емкости легких. У больного возникает одышка, особенно при движении. С выздоровлением у больного наблюдается обратное развитие экссудата, сопровождаясь его рассасыванием и образованием плевральных сращений (спаек). Последние могут вызвать нарушение функций дыхательного аппарата и кровообращения, что отражается на функциональном состоянии всего организма, а распространенный спаечный процесс часто становится причиной развития сколиоза, перетягивания средостения в больную сторону, западения соответствующей половины грудной клетки. Лечение плеврита комплексное: высококалорийное питание с достаточным содержанием белков и витаминов, болеутоляющие, жаропонижающие и успокаивающие средства; тепловые процедуры и др. Показания к назначению лечебной физической культуры: снижение температуры, уменьшение экссудата, улучшение общего состояния. Боли на пораженной стороне грудной клетки при вдохе и движении не являются противопоказанием к началу занятий. Задачи ЛФК: активизация кро-во- и лимфообращения, способствующая рассасыванию экссудата и ликвидации воспалительного процесса; предупреждение образования плевральных сращений либо их растягивание; восстановление нормальной подвижности легких и правильного механизма дыхательного акта; повышение общего тонуса и эмоционального состояния больного. Занятия в стационаре строятся по трем двигательным режимам: постельному, палатному и свободному. Большое место в методике лечебной гимнастики занимают специальные упражнения, направленные на ускорение рассасывания экссудата, либо воспалительного инфильтрата и на профилактику образования плевральных спаек, либо на их растяжение. Это упражнения для туловища: разгибание туловища назад с одновременным подниманием рук вверх; наклоны и повороты туловища в стороны и вращения туловища с различными положениями рук; те же упражнения с предметами: с палками, с набивными мячами (1—2 кг); упражнения у гимнастической стенки и на ней (висы, подтягивания в висе, выгибания). Все они используются в сочетании с дыхательными упражнениями, расширяющими грудную клетку преимущественно в нижних отделах, с наибольшим скоплением экссудата. В последующем дыхательные упражнения способствуют восстановлению механизма правильного дыхания. При постельном режиме упражнения начинают в положении на больном боку, чтобы уменьшить боль и дыхательные движения. Помимо этого применяются элементарные упражнения для мелких и средних мышечных групп верхних и нижних конечностей, без углубления дыхания. Специальные упражнения в начале режима не используются. Лишь к концу режима (на 4—5-й день) больной сидя начинает выполнять упражнения для туловища в сочетании с дыхательными, амплитуда движений — малая. Дозировка: 2—4 повторения каждого упражнения. Во второй половине режима начинает использоваться легкий массажа грудной клетки, но больной бок не массируется. Длительность занятия 8—10 мин. Находясь в палатном режиме, больной начинает упражнения лежа на здоровом боку, чтобы активизировать дыхание на больной стороне, после чего переходит к упражнениям для всех мышечных групп в различных исходных положениях. Активно используются специальные упражнения: наклоны, повороты туловища с предметами и без в сочетании с углубленным вдохом и обязательно с продолжительным, акцентированным выдохом. Ряд упражнений выполняется с движениями рук, эффективны наклоны у гимнастической стенки в сочетании с дыханием. Длительность занятий увеличивается до 20—25 мин. Массаж грудной клетки обязателен с активным растиранием пораженной стороны. В свободном режиме больной выполняет в основном специальные упражнения, направленные на увеличение подвижности грудной клетки и диафрагмы, шире используя упражнения с предметами и на снарядах (гимнастическая скамейка и стенка) в самых различных исходных положениях. Повышается интенсивность занятий, применяются маховые движения и увеличивается их амплитуда, особенно для верхних конечностей, рывковые движения, но все в сочетании с дыханием. До- зировка упражнений — 6—8 раз, продолжительность — 35— 40 мин. Применяется массаж грудной клетки, межреберных промежутков, верхних конечностей. В целях повышения адаптации аппарата внешнего дыхания к физической нагрузке можно использовать прогулки и дозированную ходьбу. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ ПРИ ПНЕВМОСКЛЕРОЗЕ__________________ Пневмосклероз — разрастание соединительной ткани в легких вследствие влияния ряда факторов. Многие полагают, что в основе этого состояния лежит хронический воспалительный процесс, преимущественно в соединительной ткани ле! ких (хроническая интерсциальная пневмония). Некоторые рассматривают пневмосклероз как результат таких болезненных состояний дыхательного аппарата, как эмфизема легких, бронхоэкта-зия, хронический бронхит. Поражение бронхов, особенно если оно сопровождается некрозами стенки и образованием в ней микроабсцессов, также приводит к склерозу. Пневмосклероз — обычное следствие абсцессов легких, а также пневмокониозов. Пневмокониозы — заболевание, характеризующееся пылевым загрязнением легких, что впоследствии может привести к силикозу. Существует также кардиогенная форма пневмосклероза, связанная с хроническим застоем в малом кругу кровообращения. Характерной чертой для всех форм выраженного пневмосклероза является наличие легочной недостаточности, разрастание соединительной ткани в легких, что в свою очередь приводит к гипоксемии. Как правило, больные жалуются на кашель, по мере развития болезни появляется одышка, а иногда и приступы удушья, сочетающиеся с кашлем. В основе действия физических упражнений при пневмоскле-розе — постоянная дозированная тренировка по произвольной регуляции дыхания для восстановления механизма правильного дыхания. Поскольку при пневмосклерозе происходит уменьшение легочной ткани, весьма актуален вопрос о развитии компенсаторно-приспособительных механизмов в работе аппарата внешнего дыхания. В процессе реабилитации должны решаться следующие задачи:
1) установление нормального соотношения дыхательных фаз; 2) укрепление дыхательной мускулатуры, увеличение подвиж 3) развитие равномерного, ритмичного дыхания с трениров 4) развитие диафрагмального дыхания; 5) улучшение функции сердечно-сосудистой системы; 6) повышение адаптации аппарата внешнего дыхания к физи В методике занятий используется преимущественно лечебная гимнастика в различных исходных положениях, выбор которых в большей степени зависит от степени дыхательной и сердечно-сосудистой недостаточности, возраста больного и его приспособленности к физической нагрузке. Используются статические и динамические дыхательные упражнения, при этом должно четко выполняться следующее методическое правило: лишь после закрепления правильного выполнения задания по дыханию в статическом режиме можно переходить к выполнению этих упражнений в динамических условиях. Много времени на занятиях уделяется произвольной регуляции самим больным как дыхательного акта в целом, так и его отдельных фаз. Особенно возрастает роль произвольного управления дыханием самим больным во время физических усилий. Динамические дыхательные упражнения больные начина Занятия лечебной гимнастики в стационаре длятся 15— 20 мин в первой половине курса лечения (7—10 дней) и 30— 40 мин — во второй (15—20 дней). Занятия проводятся индивидуальным способом. Кроме занятий ЛФК можно применять простые приемы массажа на грудной клетке, спине и верхних конечностях. Для постбольничной фазы реабилитации больныхс хроническими неспецифическими заболеваниями легких (ХНЗЛ) предусматривается применение четырех двигательных режимов: щадящего, щадяше-тренирующего, тренирующего, интенсивно-тренирующего . Щадящий двигательный режимпоказан больным с I и II стадией хронической пневмонии в фазе ремиссии и затянувшегося обострения, больным с хроническим бронхитом без астматического обострения и с астматическим компонентом без частых приступов (1—2 раза в неделю), больным, страдающим пневмосклерозом (диффузный, ограниченный) с компенсацией процесса и легочно-сердечной недостаточностью I степени, остаточными явлениями после острой пневмонии. Следует учитывать показатели функционального состояния легочной и сердечно-сосудистой систем при общем удовлетворительном состоянии больного: предельная частота сердечных сокращений в покое не должна превышать 100 уд/мин. Предельно допустимая величина артериального давления — 170/100 мм рт. ст., ЖЕЛ — до 50% от должной. Предельная частота сердечных сокращений во время проведения лечебной гимнастики или других форм лечебной физкультуры не должна быть больше 110 уд/мин. При этом на высоте физической нагрузки допускается в течение не более 1 мин подъем ее до уровня максимально индивидуального пульса. При длительных физических нагрузках (ходьба, бег и др.) допустима рабочая частота пульса 130 уд/мин. Щадяще-тренирующий двигательный режим.Щадяще-трени-рующий двигательный режим назначается больным с I и II стадиями хронической пневмонии в фазе ремиссии, больным с хроническим бронхитом без астматического компонента в фазе устойчивой ремиссии и хроническим бронхитом с редкими и легкими приступами (1—2 раза в месяц), больным с пневмосклерозом при полной его компенсации без признаков легочно-сердечной недостаточности и эмфиземой легких при полной компенсации. При наличии сопутствующей гипертонической болезни артериальное давление не должно превышать 160/90 мм рт. ст. Предельная частота сердечных сокращений в покое — 90 уд/мин. Величина артериального давления в покое не должна превышать 160/90 мм рт. ст., ЖЕЛ — до 51—70% от должной. Допустима частота сердечных сокращений при продолжительной физической нагрузке — 110 уд/мин. Предельная частота сердечных сокращений — 140 уд/мин. Тренирующий двигательный режим.Тренирующий двигательный режим показан больным с I стадией хронической пневмонии в фазе ремиссии, больным с хроническим бронхитом без астматического компонента и с астматическим компонентом в фазе длительной ремиссии, больным с эмфиземой легких и перенесенной острой пневмонией. Предельная частота сердечных сокращений в покое — 80 уд/мин. Допустимое повышение артериального давления — 150/80 мм рт.ст., ЖЕЛ — до 61—80% от должной. Допустимая ЧСС при длительных физических нагрузках — 130 уд/мин, предельная частота сердечных сокращений — 150 уд/мин. Интенсивно тренирующий двигательный режим.Интенсивно тренирующий двигательный режим следует назначать после предварительной тренировки больным в возрасте до 40— 45 лет с высокими функциональными показателями и стойкой ремиссией заболевания, при которой можно ожидать обратного развития процесса. Это больные с перенесенной острой пневмонией, с I стадией хронической пневмонии и ремиссией не менее года, и т.д. Предельная ЧСС в покое — 80 уд/мин, предельные цифры артериального давления — 140/80 мм рт.ст., ЖЕЛ — свыше 80% от должной. Допустимая ЧСС при длительных нагрузках — 130—140 уд/мин, предельная ЧСС — 160 уд/мин. |